Введение
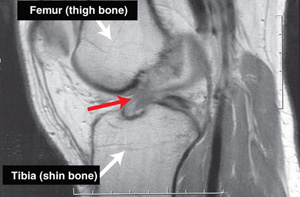
Повреждение передней крестообразной связки (ПКС) является одним из самых распространенных травм в различных видах спорта с более чем 200000[1][2] травм в год в США; у 65% из них проводится реконструктивная хирургия.[3] В футболе частота травм ПКС оценивается в диапазоне от 0.06 до 10 травм на 1000 игровых часов. Профессиональные атлеты более склонны к травмам ПКС.[4] Большинство травм происходит, когда противоположная команда владеет мячом, и игроки защищаются; наиболее распространёнными игровыми действиями, связанными с травмами, считаются подклепки (51%) и резкие повороты (15%).
Женщины имеют более высокий риск[5] [6] из-за множества факторов, таких как большая нагрузка на вальгус и нагрузка при выполнении задач, различия в соотношениях силы подколенных сухожилий/квадрицепсов и силы vastus lateralis/semitendinous, недостаточность латеральных и задних мышц бедра, а также разница в силе между доминирующей и недоминирующей ногой.[7] Однако, в серии случаев, описанных Брофи и соавторами, не было обнаружено различий между полами.[8] Различие между мужчинами и женщинами по этому отчёту заключается в механизме травмы; мужчины чаще получают контактные травмы (56%), тогда как неконтактные травмы преобладают среди женщин.
В других видах спорта частота травм различается. В лыжном спорте травма ПКС составляет 30.9 на 100000 лыжников в день.[9] В баскетболе было зафиксировано 17 травм на 100000 тренировочных эпизодов в США в период с 1989 по 2004 годы.[10]
Современные подходы к хирургическому вмешательству смещаются в сторону реабилитационно-модифицированной хирургии, где операции направлены на облегчение ранней мобилизации и возвращение к нормальной функции. Ранее было необходимо удерживать сустав в неподвижности на некоторое время для защиты трансплантата и операции, что ухудшало показатели производительности и функции мышц.[11]
Нестабильность, остеоартрит колена, неспособность вернуться к спорту (только 65% игроков NFL могут восстановить показатели до травмы)[12] и рецидивы входят в список краткосрочных и долгосрочных последствий, следующих за травмой ПКС.
Остеоартрит (ОА) после травмы отмечается на очень высоком уровне, достигая 50-100%, как при консервативном, так и хирургическом лечении.[13] Изменения в механизме нагрузки после травмы считаются одним из факторов, способствующих развитию ОА. После травмы было замечено снижение контактной силы сустава на повреждённой конечности, как на медиальных, так и на латеральных отделах колена.[14]
Реабилитация выделяется как самый важный фактор в лечении травмы ПКС, превосходящий хирургическую реконструкцию.[15][16] Хорошо выполненная реконструкция ПКС не гарантирует успешных результатов без качественной реабилитации.[17] Минимальные различия были замечены между реабилитацией после реконструкции и самостоятельной реабилитацией с точки зрения функций, возврата к спорту и повторной травмы.[18]
Предоперационная реабилитация
Реконструкция или восстановление ПКС у спортсменов с ранее хорошими функциями колена ассоциируется с хорошими постхирургическими результатами.[19] Начинайте сразу после травмы, оцените состояние тщательно, используя объективные меры для отслеживания прогресса и изменений.
Следующие цели предоперационной реабилитации ПКС предсказывают хорошие послеоперационные результаты:
- Полный объём движений в колене.
- Отсутствие или минимальная выпот.
- Отсутствие отставания разгибания во время SLR.
Предоперационная реабилитация должна основываться на агрессивном укреплении квадрицепсов с целью увеличения индекса квадрицепсов > 90% ( соотношение силы квадрицепсов на повреждённой стороне к силе на противоположной стороне).[11]
Убедитесь, что ваш пациент психологически подготовлен к операции. Проводите время, обучая его травме, хирургическому процессу, домашней программе, реабилитации и ожидаемым результатам.[20] Исследования показывают, что предоперационная реабилитация может помочь пациентам подготовиться к операции психологически.[21]
Соображения перед разработкой постхирургической программы реабилитации
Травма ПКС часто является сложным случаем с сопутствующими повреждениями, такими как травмы мениска, медиальной коллатеральной связки, костного ушиба и хондральные повреждения.
Высокие частоты рецидивов и тот факт, что многие игроки не могут вернуться к прежнему уровню производительности, ставят под сомнение стратегии реабилитации. Рекомендуется, чтобы показатели результатов не основывались на временных рамках, вместо этого разрешение на возвращение к спорту должно выдаваться на основе уровня производительности.
Поскольку это не простая травма, необходима многопрофильная команда для помощи спортсменам в восстановлении и поддержании их уровня производительности. Как физиотерапевт, вы должны держать каналы коммуникации открытыми с следующими профессионалами и знать, когда направить вашего пациента к ним:
- Ортопедический хирург для отслеживания прогресса вашего пациента.
- Спортивный психолог, если у спортсменов возникают проблемы с возвращением к спорту.
- Спортивный диетолог; время, проведённое вне поля, имеет разрушительные последствия для мышечной массы и состава тела. Индивидуализированный план питания также необходим для облегчения восстановления и возвращения к спорту.
Коммуникация терапевта с пациентом не может быть недооценена и важна для вовлечения и мотивации пациента. Реабилитация занимает много времени и может быть истощающей и требующей значительных нагрузок для пациента, поэтому если пациент недостаточно мотивирован, прекращение реабилитации вероятно.[22] Доктор Хегглунд и соавторы рекомендуют тратить время на обучение пациента, постановку целей и частое тестирование результатов для обратной связи для обеспечения мотивации.[23]
Реабилитация направлена на восстановление максимальной производительности на доступном уровне функций при минимизации риска будущих повторных травм. Таким образом, определяются определённые этапы и результаты в протоколах реабилитации, вокруг которых строятся временные рамки для помощи спортсменам в возвращении к состоянию до травмы.[11]
Несмотря на обширную литературу по реабилитации ПКС, данные о характеристиках реабилитации всё ещё остаются неоднозначными.
Гомеостаз
Сустав с нарушенным гомеостазом обычно будет болезненным, опухшим и жестким. Нагрузка на нормальный сустав приводит к обычным реакциям, однако при наличии послеоперационного воспаления ответ на нагрузку будет губительным и может привести к серьезным последствиям. Частая оценка деятельности и замедление при появлении признаков перегрузки необходимы для восстановления гомеостаза как можно скорее[28].
Восстановленный гомеостаз имеет решающее значение для предотвращения следующих последствий:
- Ограничение диапазона движений (ROM), особенно сгибания. Разгибание может быть ограничено из-за других факторов, таких как травма мениска.
- Затруднение нейромышечной активации квадрицепса.
- Неправильное заживление шрамов в результате продолжительной фазы воспаления.
- Невосстановленный гомеостаз может удлинить весь процесс реабилитации.
Чтобы восстановить гомеостаз, упражнения и общая активность должны быть в пределах нормальной или низкой нагрузки, чтобы избежать стресса на заживающую ткань. В реабилитационную программу можно также включить различные методики, такие как лимфедемный массаж, пневматические компрессионные устройства, подъем конечности и активная мышечная помпа квадрицепса и икроножных мышц.[13] Спадение отека в пределах 0,5 см от противоположного колена является важным рубежом, после достижения которого можно постепенно увеличивать нагрузку на упражнения для подвижности и баланса.[13]
Управление рубцами и ROM
Передний интервал находится между большеберцовой костью и нижним краем сухожилия надколенника, а наднадколенниковый карман - между бедренной костью и сухожилием квадрицепса. Передний интервал играет роль в обеспечении объема для свободного движения сустава по всему диапазону движений. Образование рубцов, особенно на стадии пролиферации до 6 недель после операции, может формироваться в этих промежутках в виде жесткой текстуры, что приводит к негативным последствиям, таким как:
- Ограничение ROM и затруднение свободного движения сустава за счет связывания промежутков сухожилия надколенника и квадрицепса с бедренной костью и большеберцовой костью соответственно.
- Повышение давления на суставные поверхности, что может быть одним из факторов, способствующих передней боли в колене и долгосрочному развитию остеоартрита коленного сустава через 10-15 лет после операции.
- Пателлофеморальный остеоартрит может развиться уже через пять лет после операции. Образование рубцов может способствовать этому, ограничивая подвижность передней части колена, что приводит к разрушению хряща при нормальной или спортивной нагрузке.
Образование рубцов также уменьшает плечо момента разгибательного механизма, снижая силу разгибания, генерируемую квадрицепсом. Это важное клиническое замечание, так как часто наблюдается, что некоторые спортсмены с травмой крестовидной связки не могут восстановить производительность квадрицепса даже после 9 месяцев послеоперационной реабилитации. Причина проста - уменьшенное плечо момента из-за образования рубцов. Наша задача в этот момент - направить организованную пролиферацию рубца без последующих негативных последствий для ROM и подвижности, это можно облегчить через:
-
Ранние упражнения для ROM, начиная с первого дня после операции, создают градиент давления внутри колена; вымывание крови и воспалительных клеток, образовавшихся после операции. ROM в первые четыре недели после операции коррелирует с диапазоном, достигнутым на более поздних стадиях реабилитации, поэтому важно восстановить как можно больше в ранние фазы[29]. Пассивные упражнения для ROM, такие как помощь терапевта с края кровати для полного сгибания колена, пациент, лежащий на спине, помогая себе противоположной ногой для достижения максимального доступного ROM до уровня комфорта пациента, или скольжения по стене. Также бонусом от приподнятого положения является вымывание выпота.


Еще один пример пассивного упражнения для ROM: сгибание с использованием швейцарского мяча, нога лежит прямо на столе, терапевт сгибает колено до тех пор, пока пациент не начнет сообщать о дискомфорте или боли, либо вы не почувствуете напряжение тканей. Маленькие осцилляции в конечной точке в конечном итоге помогут восстановить ROM со временем.
Стационарный велосипед как низконагрузочная активность является отличным инструментом в остром управлении. Повторяющиеся движения сгибания и разгибания способствуют подвижности и сглаживанию пролиферации рубца.
Потеря разгибания - одно из самых распространенных осложнений. Небольшая степень контрактуры колена при сгибании будет ограничивать способность квадрицепсов восстанавливать полную силу, что важно для функциональных результатов. Для работы квадрицепсов с максимальной эффективностью необходимо, чтобы колено могло выдерживать полное разгибание. Полное разгибание также необходимо для уменьшения площади нагрузки на всей поверхности сустава в стоячем положении и поэтому снизит развитие артрита.
Методы восстановления разгибания:
- Мануальная терапия/мобилизация (задние скольжения бедра, "закрученные" мобилизации)
- Пассивный ROM с использованием внешних устройств
- Массаж мягких тканей
- Самомобилизация: растяжение задней капсулы или с использованием перевернутой подмышечной костыли; пятка на подмышечной подушке, а нога на руке пациента, пациент двигает ногу в максимально доступный ROM.
- Мобилизация пателлофеморального сустав: до 10 минут мобилизации надколенника на бедренной кости в медиально-латеральных и верхне-нижних направлениях. Это способствует его подвижности, мобилизации рубца и помогает поддерживать целостность наднадколенникового кармана.
| [30] | [31] |
| [32] | [33] |
| [34] | [35] |
Восстановление Силы Квадрицепсов
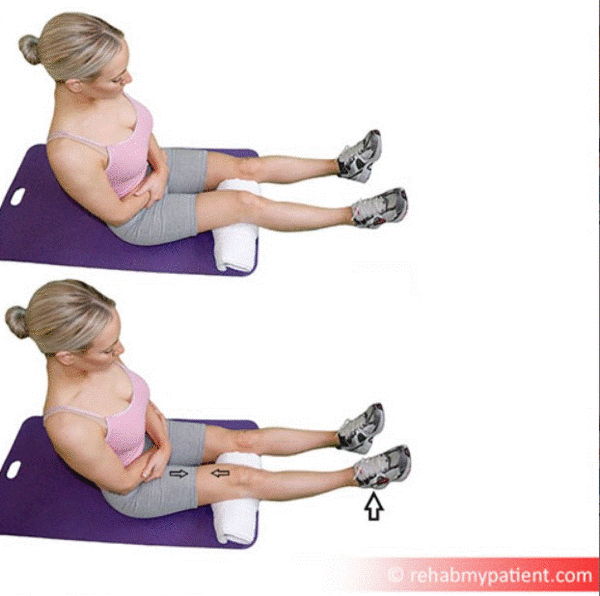
Неактивация квадрицепсов часто встречается после реконструкции передней крестообразной связки (ПКС) и часто наблюдается на обеих ногах. Мышца не способна сокращаться при отсутствии патологии самой мышцы или иннервирующего нерва, что называется "артрогенной мышечной ингибицией (AMI)".[36] Это происходит в ответ на травму и создает клиническое препятствие для реабилитации.
Снижение ингибиции квадрицепсов было замечено после применения нескольких методов мануальной терапии.[37][38][39] Криотерапия, чрескожная электрическая стимуляция нервов и нейромышечная электрическая стимуляция также использовались для снижения ингибиции квадрицепсов.[40][41]
Способствование изолированному сокращению квадрицепсов путем обучения пациента самостоятельному сокращению мышцы предотвратит перекрывающееся сокращение и компенсирование другими мышцами. Попросите пациента скользнуть надколенником вверх. Это простое упражнение, даже если это только легкое сокращение, запускает изолированное сокращение квадрицепсов. Постепенное увеличение сложности с этого момента поможет выполнить конечное разгибание колена, которое, если потеряно, может проявиться в походке с согнутым коленом. Конечное разгибание колена облегчается, если попросить пациента поднять пятку со стола.
Создайте план
Многофазный реабилитационный план для ПКС имеет девять основных фаз, каждая из которых требует соответствующего временного интервала, который должен быть индивидуализирован в соответствии с потребностями спортсмена:
- Восстановление и защита диапазона движений (ROM)
- Толерантность к нагрузке
- Выносливость
- Сила
- Мощность
- Бег
- Скорость и ловкость
- Возвращение к тренировкам
- Возвращение к игре
Помните: не спешите с реабилитацией. Позвольте ей занять свое время.
Переход на следующую фазу
Пациент готов перейти на следующий этап реабилитации, когда он сможет продемонстрировать следующие умения[13]:
- Полное активное разгибание колена до конечной точки (0°)
- Сгибание в пределах 10° от противоположной стороны.
- Решение проблемы выпота в колене (0.5 см по сравнению с противоположным коленом)
- Способность ходить без вспомогательных устройств.
Ссылки
- ↑ Waldron K, Brown M, Calderon A, Feldman M. Реабилитация передней крестообразной связки и возвращение к спорту: насколько быстро — это слишком быстро?. Arthroscopy, sports medicine, and rehabilitation. 2022 Jan 1;4(1):e175-9.
- ↑ Beard DJ, Davies L, Cook JA, Stokes J, Leal J, Fletcher H, Abram S, Chegwin K, Greshon A, Jackson W, Bottomley N. Реабилитация против хирургической реконструкции при неостром травме передней крестообразной связки (ACL SNNAP): прагматическое рандомизированное контролируемое испытание. The Lancet. 2022 Aug 20;400(10352):605-15.
- ↑ Benjaminse A, Gokeler A, van der Schans CP. Клиническая диагностика разрыва передней крестообразной связки: мета-анализ. Journal of orthopaedic & sports physical therapy. 2006 May;36(5):267-88.
- ↑ Rochcongar P, Laboute E, Jan J, Carling C. Разрывы передней крестообразной связки в футболе. International journal of sports medicine. 2009 May;30(05):372-8.
- ↑ Brophy R, Silvers HJ, Gonzales T, Mandelbaum BR. Гендерные различия: роль доминантности ноги в травме передней крестообразной связки у футболистов.
- ↑ Журнал британской спортивной медицины. 2010 Июня 1:bjsports51243.
- ↑ Badawy CR, Jan K, Beck EC, Fleet N, Taylor J, Ford K, Waterman BR. Современные принципы послеоперационной реабилитации и возвращения к спорту для спортсменов, перенесших реконструкцию передней крестообразной связки. Артроскопия, спортивная медицина и реабилитация. 2022 Янв 1;4(1):e103-13.
- ↑ Hewett TE, Myer GD, Ford KR, Heidt Jr RS, Colosimo AJ, McLean SG, Van den Bogert AJ, Paterno MV, Succop P. Биомеханические показатели нейромышечного контроля и вальгусной нагрузки на колено предсказывают риск травмы передней крестообразной связки у спортсменок: перспективное исследование. Американский журнал спортивной медицины. 2005 Апр;33(4):492-501.
- ↑ Brophy RH, Stepan JG, Silvers HJ, Mandelbaum BR. Защита ставит переднюю крестообразную связку под угрозу во время футбола: анализ на основе пола. Здоровье в спорте. 2015 Май;7(3):244-9.
- ↑ Demirağ B, Oncan T, Durak K. Оценка травм связок колена, выявленных у лыжников в лыжном центре Улудаг. Acta orthopaedica et traumatologica turcica. 2004;38(5):313-6.
- ↑ Mihata LC, Beutler AI, Boden BP. Сравнение частоты травм передней крестообразной связки у студентов, играющих в лакросс, футбол и баскетбол: последствия для механизма травмы передней крестообразной связки и её профилактики.
- ↑ The American journal of sports medicine. 2006 Jun;34(6):899-904.
- ↑ 11.0 11.1 11.2 Adams D, Logerstedt D, Hunter-Giordano A, Axe MJ, Snyder-Mackler L. Current concepts for anterior cruciate ligament reconstruction: a criterion-based rehabilitation progression. journal of orthopaedic & sports physical therapy. 2012 Jul;42(7):601-14.
- ↑ Ardern CL, Taylor NF, Feller JA, Webster KE. Fifty-five per cent return to competitive sport following anterior cruciate ligament reconstruction surgery: an updated systematic review and meta-analysis including aspects of physical functioning and contextual factors. Br J Sports Med. 2014 Nov 1;48(21):1543-52.
- ↑ 13.0 13.1 13.2 13.3 13.4 Bousquet BA, O'Brien L, Singleton S, Beggs M. Post-operative criterion based rehabilitation of ACL repairs: A clinical commentary. International Journal of Sports Physical Therapy. 2018 Apr 1;13(2).
- ↑ Gardinier ES, Manal K, Buchanan TS, Snyder‐Mackler L. Altered loading in the injured knee after ACL rupture. Journal of Orthopaedic Research. 2013 Mar;31(3):458-64.
- ↑
- Grindem H, Risberg MA, Eitzen I. Два фактора, которые могут способствовать выдающимся результатам после реабилитации передней крестообразной связки. British Journal of Sports Medicine 2015;1425-1425.
- ↑ Sonesson S, Kvist J. Реабилитация после травмы и реконструкции передней крестообразной связки с точки зрения пациентов. Physical Therapy in Sport. 2022 Jan 1;53:158-65.
- ↑ Shelbourne KD, Klotz C. Чему я научился о передней крестообразной связке: использование прогрессивной схемы реабилитации для достижения полной симметрии колена после реконструкции передней крестообразной связки. Journal of Orthopaedic Science. 2006 May 1;11(3):318.
- ↑ Grindem H, Eitzen I, Engebretsen L, Snyder-Mackler L, Risberg MA. Хирургическое или нехирургическое лечение травм передней крестообразной связки: функция колена, участие в спорте и повторные травмы колена: Исследование Delaware-Oslo ACL Cohort. The Journal of bone and joint surgery. American volume. 2014 Aug 6;96(15):1233.
- ↑ de Jong SN, van Caspel DR, van Haeff MJ, Saris DB. Функциональная оценка и мышечная сила до и после реконструкции хронических повреждений передней крестообразной связки. Arthroscopy: The Journal of Arthroscopic & Related Surgery. 2007 Jan 1;23(1):21-e1.
- ↑ Shelbourne KD, Klotz C. Чему я научился о передней крестообразной связке: использование прогрессивной схемы реабилитации для достижения полной симметрии колена после реконструкции передней крестообразной связки. Journal of Orthopaedic Science. 2006 May 1;11(3):318.
- ↑ Jenkins SM, Guzman A, Gardner BB, Bryant SA, Del Sol SR, McGahan P, Chen J. Реабилитация после повреждения передней крестообразной связки: обзор текущей литературы и рекомендации. Current Reviews in Musculoskeletal Medicine. 2022 Apr 6:1-0.
- ↑ Heijne A, Axelsson K, Werner S, Biguet G. Реабилитация и восстановление после реконструкции передней крестообразной связки: опыт пациентов. Scandinavian journal of medicine & science in sports. 2008 Jun;18(3):325-35.
- ↑ Hägglund M, Waldén M, Thomeé R. Должны ли пациенты достигать определенных показателей функции колена до реконструкции передней крестообразной связки? Влияет ли интенсивная 'прехабилитация' на исходы и возвращение к спорту перед реконструкцией передней крестообразной связки? British Journal of Sports Medicine 2015;49:1423-1424.
- ↑ Biggs A, Jenkins WL, Urch SE, Shelbourne KD. Реабилитация для пациентов после реконструкции передней крестообразной связки: модель симметрии колена. North American journal of sports physical therapy: NAJSPT. 2009 Feb;4(1):2.
- ↑ Wright RW, Preston E, Fleming BC, Amendola A, Andrish JT, Bergfeld JA, Dunn WR, Kaeding C, Kuhn JE, Marx RG, McCarty EC. Реабилитация после реконструкции передней крестообразной связки: систематический обзор часть I. The journal of knee surgery. 2008 Jul;21(3):217.
- ↑
- ↑ Ди Мичели Р., Марамбио К.Б., Зати А., Монези Р., Бенедетти М.Г. Влияют ли на среднесрочный функциональный результат после реконструкции передней крестообразной связки ношение брейсов и отсроченная нагрузка? Joints. Декабрь 2017 г.;5(04):202-6.
- ↑ Ван Гринсвен С., Ван Сингел Р.Э., Холла К.Дж., Ван Лун К.Дж. Реабилитация на основе доказательств после реконструкции передней крестообразной связки. Хирургия коленного сустава, травматология спорта, артроскопия. 1 августа 2010 г.;18(8):1128-44.
- ↑ Нолл С., Гаррисон Дж.С., Ботвелл Дж., Конуэй Дже. Связь между диапазоном движений разгибания колена на 4 неделе и потерей разгибания на 12 неделе после реконструкции передней крестообразной связки. Ортопедический журнал спортивной медицины. 4 мая 2015 г.;3(5):2325967115583632.
- ↑ После травмы колена или операции - упражнения с опорой на стену для увеличения диапазона движений колена. Доступно на: https://www.youtube.com/watch?v=b00UCkvYgzE
- ↑ Мобилизация колена (мобилизация бедренной кости по отношению к большеберцовой кости). Доступно на: https://www.youtube.com/watch?v=Vb_FRyydYyI
- ↑ Использование аппарата CPM. Доступно на: https://www.youtube.com/watch?v=OLvJwe5GAfg
- ↑ Растяжка капсулы колена. Доступно на:https://www.youtube.com/watch?v=kcYDCDbsh3s
- ↑ Восстановление механизма замка колена. Доступно на: https://www.youtube.com/watch?v=uNWkHPcpDfY
- ↑ Лечение боли в коленной чашечке (метод мобилизации надколенника). Доступно на: https://www.youtube.com/watch?v=sGVbR1EiJzs
- ↑ Харт Дж.М., Пьетросимоне Б., Хертель Дж., Ингерсолл К.Д. Активация квадрицепса после травм колена: систематический обзор. Журнал спортивной медицины. Январь 2010 г.;45(1):87-97.
- ↑ Сутер Е., МакМорланд Г., Херцог В., Брэй Р. Снижение ингибирования квадрицепса после манипуляции крестцово-подвздошного сустава у пациентов с болью в передней части колена. Журнал манипулятивной и физиологической терапии. 1 марта 1999 г.;22(3):149-53.
- ↑ Сутер Е., МакМорланд Г., Херцог В., Брэй Р. Консервативное лечение поясницы снижает ингибирование мышц-разгибателей колена: рандомизированное контролируемое испытание. Журнал манипулятивной и физиологической терапии. 1 февраля 2000 г.;23(2):76-80.
- ↑ Пальмиери-Смит Р.М., Леонард-Фрай Дж.Л., Гаррисон С.Дж., Вельтман А., Ингерсолл К.Д. Охлаждение периферических суставов увеличивает возбудимость спинного рефлекса и уровень норадреналина в сыворотке крови. Международный журнал нейронауки. 1 января 2007 г.;117(2):229-42.
- ↑ Хопкинс Дж.Т., Ингерсолл К.Д., Эдвардс Дж., Клотвайк Т.Е. Криотерапия и транскутанная электрическая нейромышечная стимуляция снижают артрогенную гипомускулию медиальной широкой мышцы бедра после выпота в коленном суставе. Журнал спортивной медицины. Январь 2002 г.;37(1):25.
- ↑ Стивенс Дж.Е., Мизнер Р.Л., Снайдер-Маклер Л. Нейромышечная электрическая стимуляция для укрепления четвероглавой мышцы после двустороннего тотального эндопротезирования коленного сустава: серия случаев. Журнал ортопедической и спортивной физической терапии. Январь 2004 г.;34(1):21-9.
