Введение
Боль в пателлофеморальной области является распространенной проблемой среди подростков и может представлять сложность для лечения.[1] По данным Rathleff et al.,[2] приблизительно 6 -7% подросткового населения испытывают боль в пателлофеморальной области, но, согласно Fick et al., эта цифра может достигать 29%.[3]
Эта боль не ограничивается самоизлечением. Исследования показывают, что если ее не лечить должным образом, она может сохраняться и во взрослом возрасте.[1] Поэтому важно распознать этот диагноз в подростковом возрасте и обеспечить соответствующие вмешательства, чтобы они могли не отставать от своих сверстников и наслаждаться занятиями спортом. В данной статье будет представлен обзор болей в пателлофеморальной области у подростков, обсуждены общие дифференциальные диагнозы и предложены варианты лечения для этой сложной возрастной группы.
Боль в пателлофеморальной области у подростков
"Боль в пателлофеморальной области - это частое состояние колена, характеризующееся болями в ретропателлярной или перипателлярной области. Данное состояние особенно распространено среди молодых, физически активных людей и, как кажется, возникает в период полового созревания."[4]
Исследования начинают показывать, что боль в пателлофеморальной области может сохраняться длительное время, начиная с подросткового возраста и продолжаясь в зрелом возрасте. У взрослого населения уровень успеха улучшения симптомов с помощью упражнений составляет примерно 60% через 12 месяцев наблюдения.[4] Согласно статье Rathleff et al. 2015 года,[5] 62% подростков сообщают о сохранении персистирующих симптомов через 12 месяцев после завершения упражнений.[4]
Пателлофеморальная боль у подростков может влиять на личность с точки зрения утраты образовательных возможностей, снижения времени на отдых или соревнования в спорте и уменьшения способности поддерживать здоровый образ жизни. Помимо физических симптомов, подростки с пателлофеморальной болью могут развивать проблемы с психическим здоровьем и самооценкой из-за изменений в их образе жизни. Эта боль может оставаться нерешенной в течение многих лет после появления симптомов, и существует нарастающее число доказательств, что боль в пателлофеморальной области у подростков является предвестником развития остеоартрита у взрослых.[3] Четыре из десяти подростков с пателлофеморальной болью будут продолжать страдать от симптомов в раннем взрослом возрасте до такой степени, что это повлияет на их качество жизни.[6]
Недавние исследования сосредоточены на причинах боли в пателлофеморальной области у подростков, которые являются многофакторными и включают изменения в (1) нейромышечной контроле, (2) выравнивании конечностей и (3) отслеживании надколенной кости.[3]
Управление и лечение болей в пателлофеморальной области у подростков, основанные на доказательствах, также ограничены, поскольку большинство исследований основываются на взрослых. [3] Одним из значительных отличий между болями в пателлофеморальной области у взрослых и подростков является отсутствие слабости как основного симптома у подростков. Подростки могут стать менее активными и, следовательно, развить мышечную слабость как результат своей боли, но это не является основным фактором.[1] Лечение у подростков дополнительно осложняется их быстрым ростом опорно-двигательной системы и изменениями в морфологии колена. Исследования указывают на связь между болью в пателлофеморальной области у подростков и изменениями формы костей надколенника. Аналогично, может существовать связь с вывихом надколенника и началом боли в пателлофеморальной области у подростков.[3]
Дифференциальная диагностика
Когда пациент обращается с болями в пателлофеморальной области, важно учитывать возможные дифференциальные диагнозы, которые могут имитировать синдром пателлофеморальной боли.[1]
Болезнь Осгуда-Шлаттера
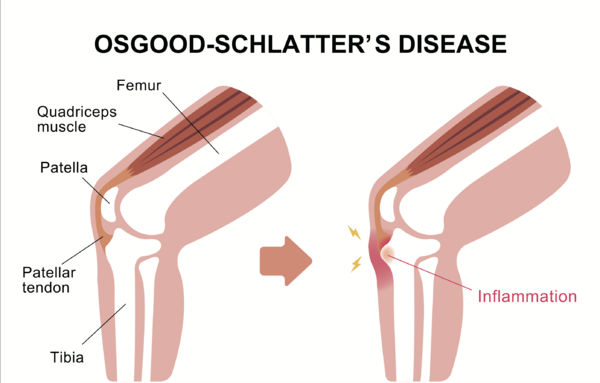
Боль в пателлофеморальной области и OCD являются двумя наиболее распространенными причинами жалоб на колени у подростков, и понимание разницы между этими двумя состояниями важно для эффективного лечения и управления болью.[2]
Ключевые признаки и симптомы для дифференциальной диагностики:[7]
- OCD является травмой от перенапряжения связки надколенника, которая возникает вследствие повторяющихся стрессовых воздействий на механизм разгибания, таких как прыжки и спринт
- обычно встречается в возрасте 10-12 лет у девочек и 12-14 лет у мальчиков
- внезапный скелетный рост является известным фактором риска
- боль в колене нетравматическая с болезненным местом в области прикрепления связки надколенника к бугристости большеберцовой кости
- значительно увеличенная выпуклость на бугристости большеберцовой кости
- может проявляться со или без отека
- боль начинается как тупая и локализуется на бугристости большеберцовой кости, постепенно усиливаясь с нагрузкой
- боль усиливается с активностью, особенно при беге, прыжках, новых прямых травмах колена, стоянии на коленях и приседании
- боль обычно улучшается с отдыхом и прекращается через несколько часов после остановки активности
- предрасполагающие факторы включают плохую гибкость квадрицепса и подколенных сухожилий
- боль может быть воспроизведена при выполнении сопротивления разгибания колена и активного или пассивного сгибания колена
- подтверждение на МРТ для определения уровня воспаления[1]
Исследование 2020 года, проведенное Ратлеффом и др.[2], изучало подростков в возрасте от 10 до 14 лет с диагнозом PFP или OCD и выяснило, что они продолжали участвовать в "интенсивных физических нагрузках даже при наличия долгосрочной боли в коленях". Участники исследования сообщали о трудностях с участием в спорте и ухудшении функции колена. Они также сообщали о необходимости прекратить или уменьшить свои занятия спортом из-за боли в коленях. Однако участники продолжали оставаться очень физически активными, занимаясь около двух часов интенсивной физической активностью (таких как бег, велоспорт и футбол) в день.[2] Эта группа пациентов кумулятивно нагружает свои колени. Специалисты по реабилитации должны предоставлять образование и советовать этим подросткам быть активными и уменьшать активность, прежде чем боль в колене станет слишком сильной.[1]
Другие стратегии лечения, которые следует учитывать как часть плана реабилитации для OCD, включают модификацию нагрузок, местный массаж льдом, применение нестероидных противовоспалительных средств по мере необходимости и отслеживание ростовых паттернов пациента.[1]
Синдром Синдинга-Ларсена-Йоханссона
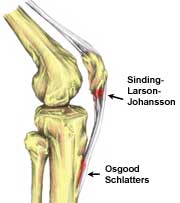
Чтобы узнать больше о синдроме Синдинга-Ларсена-Йоханссона (SLJS), пожалуйста, прочтите эту необязательную статью. Этот диагноз часто упускают или ошибочно диагностируют как тендинопатию.[1]
Ключевые признаки и симптомы для дифференциальной диагностики:[8]
- SLJS вызывается тракцией на связке надколенника, вызывая воспаление в области вставки проксимальной связки в нижний полюс надколенника
- обычно возникает у молодых активных мальчиков в возрасте от 10 до 13 лет
- болезненность в нижнем полюсе надколенника и, возможно, вдоль связки надколенника
- может быть некоторый локализованный отек мягких тканей
- боль часто ухудшается при физических упражнениях, подъеме по лестнице, приседаниях, стоянии на коленях, прыжках и беге
- пациент может сообщать, что хромает после физических упражнений
- боль снимается отдыхом
- сопротивляемое разгибание колена может вызывать боль
- подтверждение на МРТ для определения уровня воспаления[1]
Стратегии лечения, которые следует учитывать как часть плана реабилитации SLJS, включают модификацию нагрузок, местный массаж льдом, применение нестероидных противовоспалительных средств по мере необходимости, устранение факторов риска и отслеживание ростовых паттернов пациента.[1]
Остеохондрит дизсеканс
Чтобы узнать больше об остеохондрит дизсеканс (OCD), пожалуйста, прочтите эту необязательную статью.
Ключевые признаки и симптомы для дифференциальной диагностики:[9]
- скопление жидкости является самым большим признаком
- может быть болезненным
- пораженное колено может быть теплее, чем непораженное колено
- атрофия мышцы четырехглавой мышцы бедра
- начало обычно не связано с травмой
- пассивное и активное разгибание колена ограничено
- сообщения о заедании или блокировке колена
- наружная ротация голени при ходьбе
- положительный тест Вильсона
- требуется срочная ортопедическая консультация
Скопление жидкости может быть причиной пателлофеморальной боли, так как оно вызывает изменение сокращения квадрицепса. Наиболее частой причиной скопления жидкости в подростке является OCD[1] (оно также может быть известно как ювенильная форма, JOCD).[9] Если хрящ нестабилен и состояние продвинулось достаточно далеко, он будет шелушиться и создавать скопление жидкости, что может вызвать пателлофеморальную боль. Это состояние требует срочной оценки ортопедическим специалистом для хирургической консультации и вмешательства.[1]
Менее распространенные дифференциальные диагнозы
- Скользящая эпифизарная дисфункция
- Фемороацетабулярный импинджмент (FAI)
- Лейкемия*
- Метастатическая нейробластома*
- Первичная опухоль кости*
- Системное аутоиммунное заболевание
* Любой пациент с красным флагом симптома ночной боли требует срочной оценки и скрининга на рак.[1]
Лечение Подростковой Пателлофеморальной Боли
Модификация Активности и Управление Нагрузкой
Модификация активности и управление нагрузкой являются ключевыми для управления подростковой пателлофеморальной болью. Доктор Майкл Ратлефф в своем исследовании обнаружил, что нагрузка при упражнениях у подростков с пателлофеморальной болью очень поляризована: либо они очень малоподвижны, либо занимаются больше пяти раз в неделю.[1] В 2019 году Ратлефф и др.[6] изучали модификацию активности и управление нагрузкой у подростков в возрасте 10-14 лет с пателлофеморальной болью. Участники проходили 12-недельную физиотерапевтическую программу образования и тренировки по активной модификации. Недели 0-4 включали уменьшение нагрузки на пателлофеморальный сустав с использованием "лестницы активности" на основе текущих субъективных уровней боли. В неделях 5-8 использовались домашние упражнения, а недели 9-12 включали руководство по возвращению в спорт. На 12-месячном последующем исследовании 81% участников вернулись к спорту, 90% сообщили о удовлетворенности интервенцией, и 95% рекомендовали бы её другу. Это исследование показало, что лечение с акцентом на модификацию активности и управление нагрузкой может привести к высоким показателям успеха для подростков с пателлофеморальной болью как в краткосрочной, так и в долгосрочной перспективе.[6]
Предоставление пациенту и их семье способа отслеживания их активности может быть полезным способом выявить накопленную нагрузку от упражнений. Это также предоставляет способ для специалиста по реабилитации обсудить варианты модификации активности, например: занять другую позицию в лёгкой игре, которая включает меньший стресс. Школьные каникулы могут также подчеркнуть различия в управлении нагрузкой; многие студенты-спортсмены будут участвовать в минимальном количестве спорта / активности в течение каникул, но потом возвращаться к полной активности с началом школы. Следовательно, оценка объема нагрузки может быть полезной.[1]
Пример таблицы оценки нагрузки можно найти и скачать для клинического использования в разделе дополнительных ресурсов ниже.
Нейромышечный контроль
Бехера и др.[10] обнаружили, что программа реабилитации, включающая тренировки на ловкость и пертурбацию, может значительно улучшить боль, функцию и баланс у взрослых людей в возрасте 20-40 лет с синдромом пателлофеморальной боли. Оценка нейромышечного контроля особенно ценна в периоды роста.[1]
Кинезиофобия
В последние годы увеличилось количество данных по кинезиофобии. Для многих подростков-спортсменов, особенно тех, кто участвует в прыжковых видах спорта, плохая техника приземления, где удар не поглощается в сгибании бедра и колена, может быть больше связана со страхом движения, чем с недостатком силы.[1]
Кинезиофобия определяется как чрезмерный иррациональный и ослабляющий страх перед движением или физической активностью. Страх перед движением связан с ощущением уязвимости к травме в ответ на движение. Переход от острой боли к постоянной и хронической боли происходит в результате уменьшения использования болезненной области из-за страха усиления боли в результате движения.[11]
Хуанг и др.[12] провели систематический обзор для сравнения интервенций для кинезиофобии у людей с мышечно-скелетной болью. Они обнаружили, что мультимодальные протоколы, которые включали физиологические и психологические аспекты в дополнение к более традиционным терапевтическим интервенциям и терапии природы, были лучше для лечения кинезиофобии, вызванной мышечно-скелетной болью, по сравнению с активными физическими упражнениями и контролируемыми тренировочными интервенциями.[12]
Управление пациентом с кинезиофобией:
- использовать инструмент оценки, такой как Тампа-шкала кинезиофобии
- определить функциональные движения, которые вызывают избегание страха и измененный характер движения
- обеспечить пациенту образование и постепенное восстановление
Следующее короткое видео дает общий обзор градуировки упражнений для пациентов с диагнозом боли.
Образование
Работа физиотерапевта доктора Митчелла Селхорста предоставляет полезную информацию о том, как обучать подростков. Его работа включает создание этой психологической модели и структуры для предоставления образования:
- Идентичность
- Причина
- Временная шкала
- Последствия
- Контролируемость
Селхорст и др.[14] создали восьмиминутное видео, основанное на этих особенностях, и показывали его подросткам с пателлофеморальной болью. Авторы измеряли кинезиофобию, катастрофизацию и оценку передней боли в колене до просмотра видео, сразу после его просмотра и через две недели. Результаты были замечательными: один просмотр восьмиминутного видео привел к немедленному и длительному (двухнедельному) снижению кинезиофобии, катастрофизации и боли. Это исследование показывает важность включения этих образовательных элементов в лечебные интервенции для этой группы пациентов, предоставляя им возможность увидеть, что они контролируют свою реабилитацию.[14][1]
Диаграмма Роста
- Важна для этой группы, особенно в периоды агрессивного роста
- Позволяет отслеживать и предсказывать изменения в теле, такие как изменения в мышечном напряжении
- Позволяет специалистам по реабилитации предсказывать необходимые интервенции, такие как программы растяжки[1]
- Возможность для образования пациента о изменениях в их теле и о том, как они могут влиять на их спорт
Особые Соображения
Пателлофеморальная Нестабильность и Вывих
Пателлофеморальная нестабильность часто встречается среди подростков, и примерно треть всех первичных вывихов впоследствии сопровождаются еще одним вывихом.[1]
Факторы риска повторного вывиха пателлофеморальной нестабильности:
- Первый вывих происходит до 14 лет
- История контралатерального вывиха
- Любой тип дисплазии трохлеи
- Скелетная незрелость
- Анатомически длинное сухожилие надколенника
Важно, чтобы специалисты по реабилитации знали эту информацию, потому что, если у подростка есть четыре последних фактора риска, у него 88% вероятность повторного вывиха. У этой группы пациентов в целом частота повторных вывихов составляет 34.7%, при этом 97% повторных вывихов происходят в течение 3 лет. Средний возраст при первом вывихе у тех, кто снова вывихнул, составил 12.9 лет. Те, кто не вывихнул вновь, имели средний возраст 13.8 лет. Это показывает важность возраста 13 лет в этой области.[1]
Эти знания должны снизить порог для направления к ортопеду, так как у этой группы пациентов менее вероятен положительный результат только с физиотерапией.[1]
Гипермобильность
Подростки с пателлофеморальной болью часто не испытывают недостатка в силе. Однако те, у кого также есть гипермобильность пателлофеморального сустава, могут извлечь пользу из программы укрепления. Пациент с гипермобильным пателлофеморальным суставом может испытывать сдвиговые силы и раздражение парапателлярных мягких тканей: например, ретинакула и жировой подушки. Специалист по реабилитации может обеспечить стабилизацию через укрепление и тренировки по нейромышечной контролю, техники тейпирования надколенника и наколенные бандажи.
Для обзора тренировок для пателлофеморального сустава, пожалуйста, ознакомьтесь с этой статьей.
Напоминание при создании программы упражнений для подростковой группы: "давайте будем реалистичными, давайте будем прагматичными, и давайте включим много образования в наше лечение подростковой пателлофеморальной боли."[1]
Ресурсы
Клинические ресурсы:
- Визуальная аналоговая шкала (VAS)
- Оценка исходов при травмах колена и остеоартритах (KOOS)
- Оценочная шкала KOOS-Child PDF
- Руководство по применению KOOS-Child PDF
- Европейская шкала качества жизни, версия для молодежи с 5 измерениями (EQ-5D Y)
- Шкала Тампа для оценки кинезиофобии
- Таблица оценки нагрузки PDF
Дополнительное чтение (по желанию):
- Fick CN, Grant C, Sheehan FT. Боль в надколеннике у подростков: понимание морфологии надколенника и ее связь с неправильным движением. The American journal of sports medicine. 2020 Feb;48(2):341-50.
- Huang J, Xu Y, Xuan R, Baker JS, Gu Y. Смешанное сравнение вмешательств для кинезиофобии у людей с болями в опорно-двигательном аппарате: систематический обзор и сетевой мета-анализ. Frontiers in Psychology. 2022;13.
Ссылки
- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1.11 1.12 1.13 1.14 1.15 1.16 1.17 1.18 1.19 1.20 1.21 1.22 Robertson, C. Программа надколенно-бедренного сустава. Подростковая боль в надколенно-бедренном суставе. Physioplus. 2022.
- ↑ 2.0 2.1 2.2 2.3 Rathleff MS, Winiarski L, Krommes K, Graven-Nielsen T, Hölmich P, Olesen JL, Holden S, Thorborg K. Боль, участие в спорте и физическая функция у подростков с болью в надколенно-бедренном суставе и болезнью Осгуда-Шлаттера: сопоставительное поперечное исследование. Журнал ортопедической и спортивной физиотерапии. 2020 Мар;50(3):149-57.
- ↑ 3.0 3.1 3.2 3.3 3.4 Fick CN, Grant C, Sheehan FT. Боль в надколенно-бедренном суставе у подростков: понимание морфологии надколенно-бедренного сустава и ее отношение к неправильному движению. Американский журнал спортивной медицины. 2020 Фев;48(2):341-50.
- ↑ 4.0 4.1 4.2 van Middelkoop M, van der Heijden RA, Bierma-Zeinstra SM. Характеристики и исход боли в пателлофеморальной области у подростков: отличаются ли они от взрослых?. Journal of Orthopaedic & Sports Physical Therapy. 2017 Окт;47(10):801-5.
- ↑ Rathleff MS, Roos EM, Olesen JL, Rasmussen S. Физические упражнения во время школьных часов, добавленные к образовательной программе для пациентов, улучшают результаты в течение 2 лет при пателлофеморальной боли у подростков: кластерное рандомизированное испытание. British Journal of Sports Medicine. 2015 Мар 1;49(6):406-12.
- ↑ 6.0 6.1 6.2 Rathleff MS, Graven-Nielsen T, Hölmich P, Winiarski L, Krommes K, Holden S, Thorborg K. Модификация активности и управление нагрузкой у подростков с пателлофеморальной болью: перспективное интервенционное исследование, включая 151 подростка. The American Journal of Sports Medicine. 2019 Июн;47(7):1629-37.
- ↑ 7.0 7.1 Smith JM, Varacallo M. 2019. Доступно на: https://www.ncbi.nlm.nih.gov/books/NBK441995/ (доступно 29/08/2022).
- ↑ Physiopedia. Синдром Синдинга-Ларсена-Юханссона. Доступно на: Синдром Синдинга-Ларсена-Юханссона#cite note-5 (доступно 31/08/2022).
- ↑ 9.0 9.1 Physiopedia. Остеохондрит диссеканс колена. Доступно на: Остеохондрит диссеканс колена#cite ref-Erickson et al 1-6 (доступно 01/09/2022).
- ↑ Behera TP, Kashyap D. Эффект тренировки ловкости и нестабильности на боль, равновесие и функциональные возможности у людей с синдромом боли в пателлофеморальной области. International Journal of Health Sciences and Research. Vol.11; Выпуск: 7; Июль 2021.
- ↑ Physiopedia. Кинезиофобия. Доступно на: Кинезиофобия#cite note-1 (доступно 03/09/2022).
- ↑ 12.0 12.1 Huang J, Xu Y, Xuan R, Baker JS, Gu Y. Смешанное сравнение интервенций для кинезиофобии у лиц с мускулоскелетной болью: систематический обзор и сетевой метаанализ. Frontiers in Psychology. 2022;13.
- ↑ YouTube. Пошаговое экспонирование к болезненным активностям | Наука о боли в физической терапии. Доступно на: https://www.youtube.com/watch?v=p67qLOYL9cg [последний доступ 04/09/2022]
- ↑ 14.0 14.1 Selhorst M, Fernandez-Fernandez A, Schmitt L, Hoehn J. Эффект психологически информированной интервенции для лечения подростков с пателлофеморальной болью: рандомизированное контролируемое испытание. Arch Phys Med Rehabil. 2021;102(7):1267-73.
