Введение
Человеческие стопы позволяют бипедальную локомоцию,[1] и они являются важной сенсорной структурой для постурального контроля.[2] Структура стопы сложная, состоит из множества костей, суставов, связок и мышц. Стопа делится на три части: задняя часть, средняя часть и передняя часть. Способность врача понимать анатомические структуры стопы имеет решающее значение для оценки и лечения, особенно для врачей, работающих с клиентами с опорно-двигательными нарушениями.[3] [4] В этой статье обсуждаются ключевые анатомические структуры стопы.
Ключевые термины
Оси: линии, вокруг которых объект вращается. Ось вращения — это линия, проходящая через центр массы. Существуют три оси вращения: сагиттальная, проходящая сзади вперед, фронтальная, проходящая слева направо, и вертикальная, проходящая снизу вверх. Оси вращения суставов стопы перпендикулярны кардинальным плоскостям. Следовательно, движение в этих суставах приводит к вращениям в трех плоскостях. Пример: супинация включает инверсию, внутреннее вращение и подошвенное сгибание.
Бурсы: уменьшают трение между движущимися частями суставов тела. Это мешок, заполненный жидкостью. Существует четыре типа бурс: случайные, подкожные, синовиальные и подмышечные.
Капсула: одна из характеристик синовиальных суставов. Это фиброзная соединительная ткань, которая образует полосу, герметизирующую полость сустава, обеспечивает пассивную и активную стабильность и может даже формировать суставные поверхности для сустава.[5]
Закрытое положение сустава: положение, в котором имеется наибольшая конгруэнтность суставных поверхностей. В этом положении стабильность сустава увеличивается. Закрытое положение для межфаланговых суставов находится в полном разгибании.
Степени свободы: направление движения или вращения сустава; максимально может быть шесть направлений, включая три трансляции и три вращения.
Связка: фиброзная соединительная ткань, которая удерживает кости вместе.
Открытое (свободное) положение сустава: положение с наименьшей конгруэнтностью сустава, где стабильность сустава снижена.
Плоскости движения: описывают, как движется тело. Движения вверх и вниз (сгибание/разгибание) происходят в сагиттальной плоскости. Боковые движения (отведение/приведение) происходят в фронтальной плоскости. Движения в поперечной плоскости являются ротационными (внутреннее и внешнее вращение).
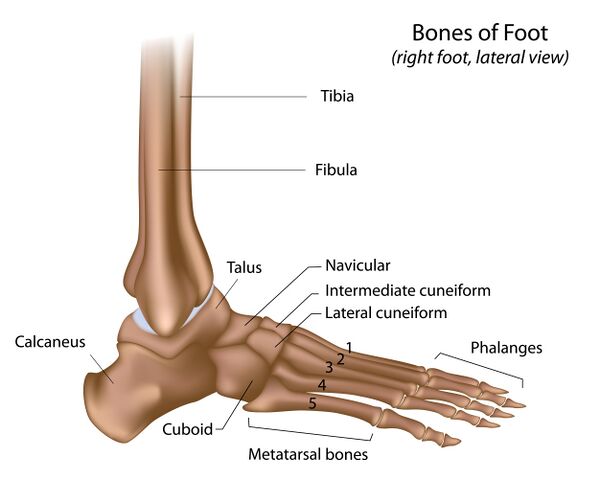
Кости и сочленения стопы
Задний отдел стопы называется задней частью стопы. Средняя часть стопы расположена между задней и передней частями. Передний отдел стопы называется передней частью стопы.
| Область стопы | Кости | Сочленение | Характеристики | Ключевые точки пальпации |
|---|---|---|---|---|
| Задняя часть стопы | Таранная кость Пяточная кость | Подтаранный сустав (ST, тало-кальканеальный сустав) | Три фасетки таранной кости и пяточной кости составляют часть подтаранного сустава | Чтобы найти пяточную кость, пропальпируйте ниже латеральной лодыжки. Она расположена прямо под таранной костью. Чтобы найти головку таранной кости, найдите медиальную и латеральную лодыжки. Расположите ваш палец на медиальной лодыжке и указательный палец на латеральной лодыжке и двигайте вашими пальцами вперед. Вы почувствуете углубление, расположенное позади сухожилия. Чтобы убедиться в том, что вы находитесь на головке таранной кости, выверните лодыжку пациента в положении плантарного сгибания. Вы должны почувствовать медиальный аспект головки таранной кости, проецирующийся в ваш контакт. |
| Средняя часть стопы | Ладьевидная кость Кубовидная кость Медиальная клиновидная кость Средняя клиновидная кость Латеральная клиновидная кость | Междусросовый сустав (MT, поперечный плюсневый сустав, сустав Шопара) - образован из двух более мелких суставов: Талокальканеонавикулярный (TCN) Кальканеокубовидный (CC) | Междусросовый сустав расположен между задней и средней частями стопы. Ладьевидная кость артикулирует с тремя клиновидными костями дистально. Кубовидная кость имеет дистальную артикуляцию с основанием четвертой и пятой плюсневых костей. | Чтобы пропальпировать ладьевидную кость, пациент лежит на спине, нога прямая, стопа в нейтральном положении. Найдите костный выступ посередине между пяточной костью и основанием первой плюсневой кости. Ладьевидная кость простирается в латеральном направлении до третьей плюсневой кости. Чтобы пропальпировать талокальканеонавикулярный сустав, Пациент лежит на спине или сидит. Найдите ладьевидную кость. Переместите палец проксимально и латерально от медиальной выпуклости ладьевидной кости, чтобы найти тыльную сторону тараноладьевидного сустава. Для пальпации медиальной клиновидной кости пациент лежит на спине. Начните пальпацию от большого пальца по медиальному краю стопы, пока не дойдете до 1-й плюсневой кости. Основание 1-й плюсневой кости расширяется. Медиальная (первая) клиновидная кость находится проксимально 1-й плюсневой кости. Промежуточная (вторая) клиновидная кость приближается к второй плюсневой кости. Чтобы найти латеральную (третью) клиновидную кость, пальпируйте стержень третьей плюсневой кости в сторону щиколотки, пока третья плюсневая кость не перейдет на третью клиновидную. |
| Передний отдел стопы | Плюсневые кости Фаланги Сесамовидные кости | Предплюсне-плюсневой сустав (TMT или сустав Лисфранка) Плюснефаланговые суставы (MTP суставы) Проксимальные и дистальные межфаланговые суставы (IP суставы), кроме 1-го пальца (только один IP сустав) | Пальцы 2-5 состоят из плюсневой кости и трех фаланг. 1-й палец имеет только две фаланги. Плюсневые кости и соответствующие фаланги образуют 5 лучей переднего отдела стопы. Сустав можно разделить на три колонны: медиальная колонна (сустав первой плюсневой кости и медиальной клиновидной кости) средняя колонна (суставы второй и третьей плюсневой кости с промежуточной и латеральной клиновидной костью) латеральная колонна (суставы четвертой и пятой плюсневой кости с кубовидной костью). TMT сустав соединяет средний отдел стопы с передним отделом. Он начинается от латеральной, промежуточной и медиальной клиновидных костей, соединяясь с основаниями 1-й, 2-й и 3-й плюсневых костей. Основания 4-й и 5-й костей соединяются с кубовидной костью. |
Для пальпации стержня 5-й плюсневой кости пациент сидит или лежит на спине. Стопа находится в расслабленном положении. Пальпируйте по латеральной стороне стопы, выше кубовидной кости. Это точка прикрепления для межфаланговых суставов стопы. Пальпируйте по латеральной стороне стопы, дистально от кубовидной кости, чтобы найти основание (стилоидный отросток) 5-й плюсневой кости. Чтобы найти головку 5-й плюсневой кости, поместите голеностопный сустав в нейтральное положение, а фаланги в крайнее разгибание. Пальпируйте дистальный конец самой латеральной плюсневой кости. Для пальпации сесамовидных костей расположите пациента на спине и стопу в нейтральное положение. Пальпируйте дистально вдоль медиальной продольной дуги. Найдите основание 1-й плюсневой кости и продолжайте пальпацию до 1-го плюснефалангового сустава. |
Кинематика стопы
Объем движений в стопе может варьироваться у разных людей в зависимости от конкретных видов деятельности, которые перегружают опорно-двигательный аппарат. Объем движений в стопе обычно выше у женщин, чем у мужчин в молодом возрасте, но имеет тенденцию выравниваться у пожилых людей. Физическая активность также может влиять на гендерные и возрастные различия в объеме движений.[6]
| Сустав | Тип сустава | Плоскость движения | Движение | Кинематика | Позиция закрытого упора | Позиция открытого упора |
|---|---|---|---|---|---|---|
| Подтаранный сустав | Мыщелковый | В основном поперечная | Инверсия и эверсия | Средний объем движений (ROM) составляет: Инверсия на 30 градусов / Эверсия на 18 градусов[7] | Полная инверсия | Инверсия / плантарная флексия |
| Крестцово-подтаранный сустав | Тараноладьевидный (ТЛ) сустав - Шарнирный Кубовидный сустав - Модифицированный седловидный | Большей частью поперечная; Немного сагиттальная | Инверсия и эверсия Дорсифлексия и плантарфлексия [8] Абдукция и аддукция[9] | Инверсия: приблизительно от 8 до 10 градусов Эверсия: между 2 и 3 градусами | ТЛ: Полная супинация КК: Полная супинация | Среднее положение между пределами объема движений |
| Предплюсне-плюсневой сустав (сустав Лисфранка) | Плоский синовиальный | Сагиттальная | Дорсифлексия и плантарфлексия | Средний объем движений варьируется от 22.4 до 33.5°. Значения увеличиваются от 5-го к 2-му MTP[10] | Полная супинация | Среднее положение между супинацией и пронацией |
| MTP сустав | Мыщелковый | Сагиттальная, немного поперечная | Дорсифлексия и плантарфлексия Абдукция и аддукция | Первый MTP сустав: максимальная дорсифлексия варьируется от 17 до 62 градусов[11]Аддукция варьируется от 6 до 11 градусов | 1-й MTP: Гиперэкстензия 2-й по 5-й MTP: Максимальная флексия | Легкая (10 градусов) экстензия |
| IP суставы | Петельный | Сагиттальная | Флексия и экстензия | Первый IP сустав: 70 градусов экстензии и 45 градусов флексии | Полная экстензия | Легкая флексия |
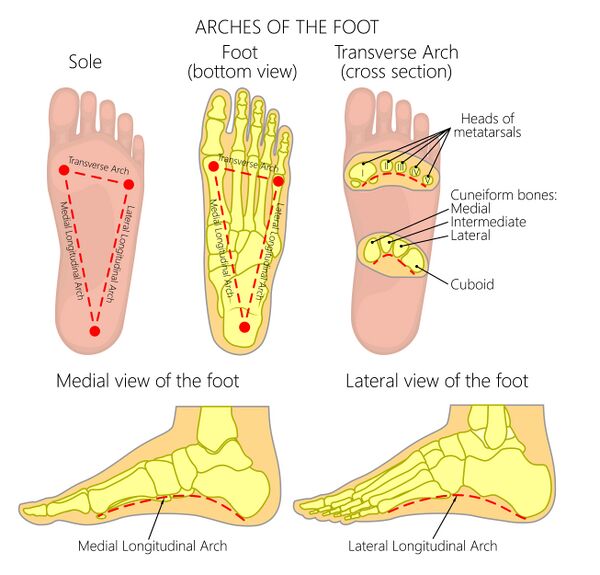
Своды стопы
Своды стопы:
- Поддерживают и защищают стопу
- Перераспределяют давление во время динамической нагрузки
- Изменяют гибкость и жесткость стопы
Латеральный продольный свод: образован пяточной костью, кубовидной костью и двумя латеральными плюсневыми костями
Медиальный продольный свод: образован пяточной костью, таранной костью, ладьевидной костью, тремя клиновидными костями и тремя медиальными плюсневыми костями
Поперечный свод: проходит поперек предплюснево-плюсневых суставов
Сумки стопы
Сумки могут быть найдены в нескольких местах стопы: у плюснефаланговых суставов, у основания пятой плюсневой кости и на задней части пятки рядом с местом прикрепления ахиллова сухожилия. Узнайте больше о патологии сумок здесь и здесь.
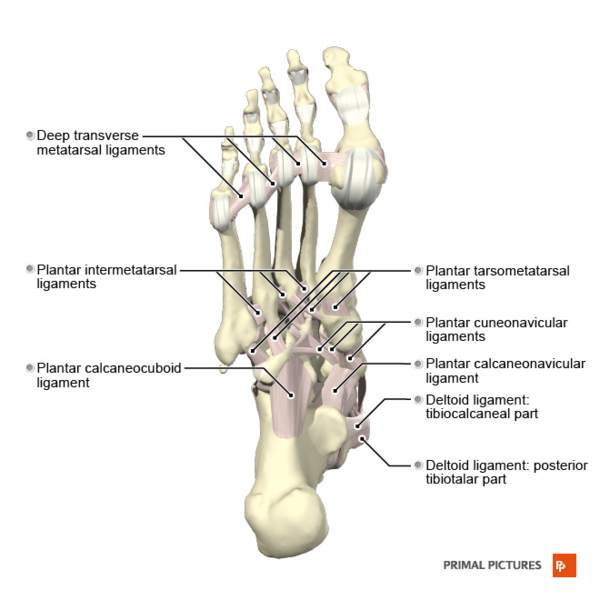
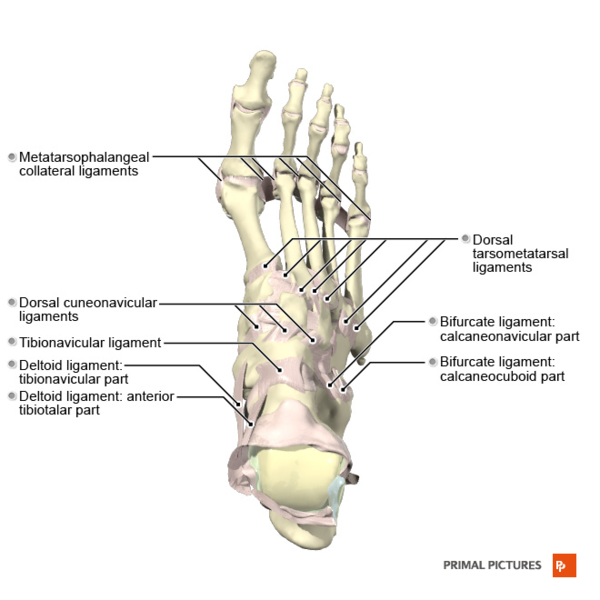
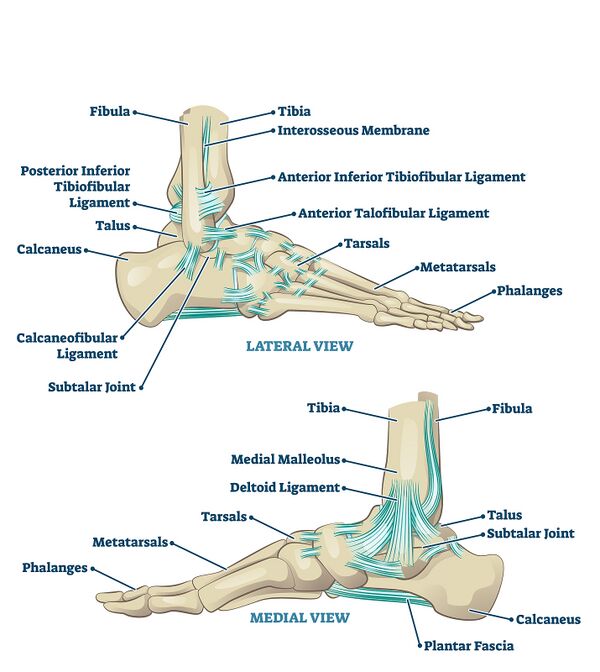
Связки стопы
Основной функцией коротких и длинных подошвенных связок и пяточно-лодычковой связки (пружинная связка) является содействие в поддержании пассивного свода.
| Ключевые связки | Начало | Крепление | Действие/Роль | Пальпация |
|---|---|---|---|---|
| Подошвенная фасция | Медиальный бугорок пяточной кости | Пять плюсневых костей | Основная пассивная подошвенная ткань, поддерживающая медиальную продольную арку | Чтобы найти медиальный бугорок пяточной кости, позиционируйте пациента лежащим на животе. Найдите пятку и продвиньтесь к медиальной части стопы. Пальпируйте костный выступ. |
| Подошвенная пяточно-лодычковая связка (SL, пружинная связка) Суперомедиальная (SM) Латеральная CN (LCN) Промежуточная CN (ICN) | Передняя устойчивость таранной кости | Лодычковая кость (сливается с частью поверхностной дельтовидной связки) | Пассивный стабилизатор подошвенной арки в таранно-пяточном суставе. Помогает предотвращать медиальное вращение и подошвенное сгибание таранной кости. Ограничивает дорсифлексию, эверсию и абдукцию лодычковой кости. | Чтобы пальпировать устойчивость таранной кости, разместите пациента на спине, стопой в нейтральном положении. Найдите медиальную лодыжку и пальпируйте сразу ниже медиальной лодыжки. Твердое образование под вашим пальцем — устойчивость таранной кости; отсюда можно пальпировать только мягкие ткани (жировая подушечка). Чтобы пальпировать пружинную связку, найдите устойчивость таранной кости и бугристость лодычковой кости. Разместите свои большие пальцы на каждом из костных выступов. Между большими пальцами находится пружинная связка. Чтобы натянуть связку, растяните кости в стороны. |
| Пяточно-кубовидная связка (CC): Медиальная CC (MCC) Дорсолатеральная CC (DLCC) Подошвенная CC (PCC)(короткая подошвенная связка)
| DLCC: дистальная дорсолатеральная поверхность переднего отростка пяточной кости PCC: передний бугорок пяточной кости MCC: латеральная полоса бифуркатной связки LPL: подошвенная часть пяточной кости | DLCC: проксимальная латеральная поверхность кубовидной кости PCC: подошвенная поверхность кубовидной кости позади канавки для сухожилия длинной малоберцовой мышцы LPL: ребро кубовидной кости и основание второй до пятой плюсневых костей | Поддерживает медиальные и латеральные продольные арки. Стабилизатор пяточно-кубовидного и межплюсневого суставов. | Пациент располагается на спине, чтобы пальпировать кубовидную кость. Тестирующая нога повернута внутрь. Найдите пятую плюсневую кость, пальпируя вдоль латерального края стопы, пока не найдете закругленный край бугорка пятой плюсневой кости. Найдите бугорок пяточной кости. Кубовидная кость находится на полпути между бугорком пятой плюсневой кости и пяточной костью. Её может быть сложно пальпировать, так как на ней расположена мышца разгибатель пальцев. Пациент находится на спине, чтобы пальпировать пяточно-кубовидный сустав. Одной рукой держите пятку, а другой переднюю часть задней части стопы между большим и указательным пальцем. Затем вызовите варусное напряжение, и кончиком большого пальца пальпируйте латеральную щель. Это пяточно-кубовидный сустав. |
| Связка Лисфранка | Латеральная сторона медиальной клиновидной кости | Медиальная сторона основания второй плюсневой кости | Поддерживает стабильность медиальной и аксиальной колонн свода стопы |
Мышцы стопы
Тыльные мышцы стопы включают: короткий разгибатель пальцев, короткий разгибатель большого пальца
| Мышца | Начало | Прикрепление | Иннервация | Действие |
|---|---|---|---|---|
| Короткий разгибатель пальцев | Пяточная кость и нижний разгибательный удерживатель | Длинные сухожилия разгибателей четырех медиальных пальцев | Глубокий малоберцовый нерв | Разгибание пальцев 2-5 |
| Короткий разгибатель большого пальца | Пяточная кость и нижний разгибательный удерживатель | Основание проксимальной фаланги большого пальца | Глубокий малоберцовый нерв | Разгибание 1-го пальца |
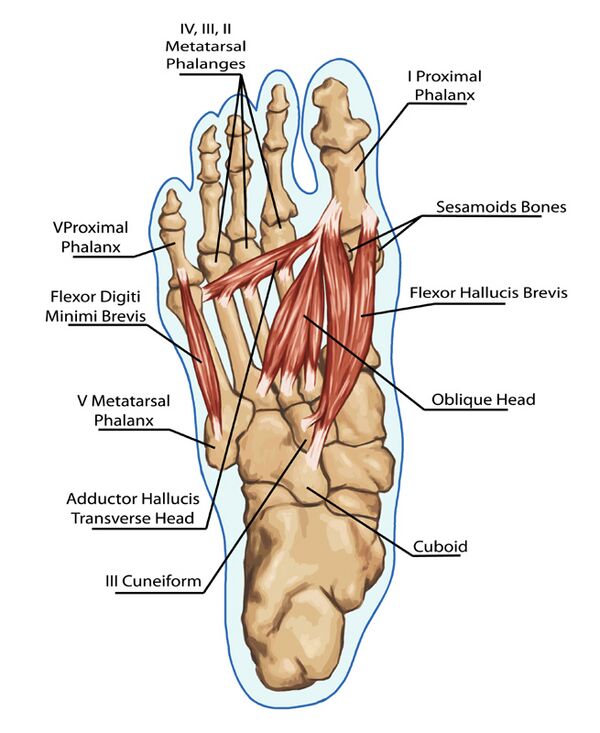
Подошвенные мышцы стопы располагаются в центральном отсеке между мышцами большого и мизинца, и формируют центральную поверхность подошвы стопы:
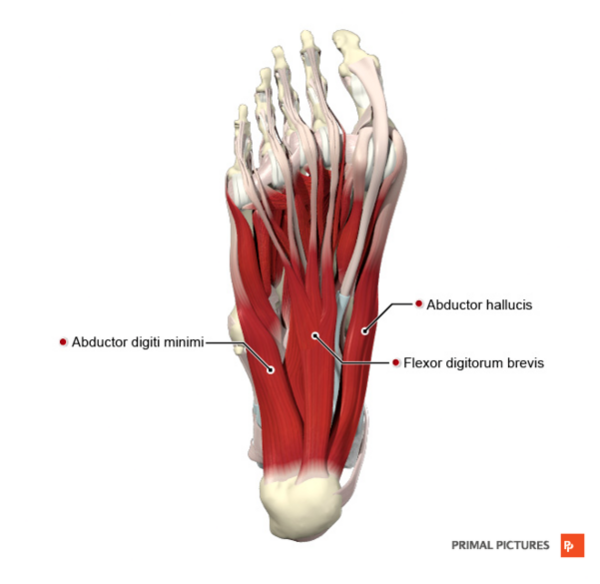
- 1-й слой: отводящая большого пальца, короткий сгибатель пальцев, отводящая мизинца
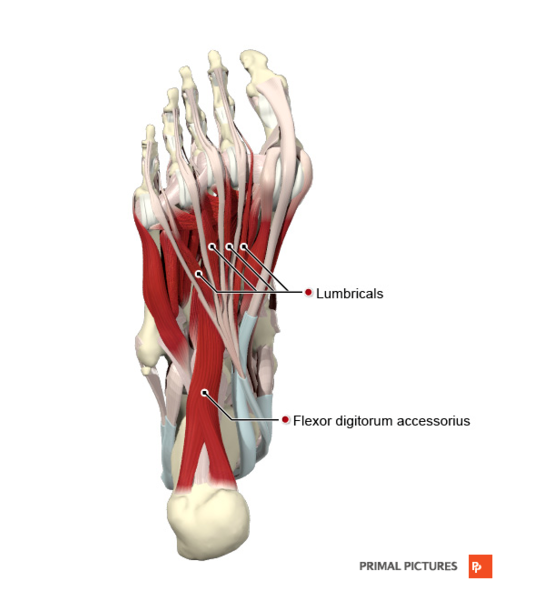
- 2-й слой: квадратная подошвенная мышца, червеобразные мышцы
- 3-й слой: короткий сгибатель большого пальца, приводящая большого пальца, короткий сгибатель мизинца
- 4-й слой: подошвенные и тыльные межкостные мышцы
| Мышца | Начало | Прикрепление | Иннервация | Действие |
|---|---|---|---|---|
| Отводящая большого пальца | Медиальный бугорок пяточной кости, удерживатель сгибателей и подошвенный апоневроз | Медиальная часть проксимальной фаланги 1-го пальца | Медиальный подошвенный нерв (S2,S3) | Отведение и сгибание 1-го пальца |
| Короткий сгибатель пальцев | Медиальный бугорок пяточной кости и подошвенный апоневроз | Средние фаланги пальцев 2-5 | Медиальный подошвенный нерв (S2,S3) | Сгибание пальцев 2-5 в проксимальных межфаланговых суставах (PIP) |
| Отводящая мизинца | Медиальный и латеральный бугорки пяточной кости и подошвенный апоневроз | Латеральная часть проксимальной фаланги 5-го пальца | Латеральный подошвенный нерв (S1-S3) | Отведение и сгибание 5-го пальца |
| Квадратная мышца подошвы | Пяточная кость (кальканеус) | Сухожилие длинного сгибателя пальцев | Латеральный подошвенный нерв (S1-S3) | Сгибание пальцев 2-5 совместно с длинным сгибателем пальцев |
| Червеобразные мышцы | Сухожилие длинного сгибателя пальцев | Медиальная проксимальная фаланга и тыльное расширение сухожилия длинного разгибателя пальцев | 1-я червеобразная: медиальный подошвенный нерв (S2, S3); 2-4-я червеобразные: латеральный подошвенный нерв (S2-S3) | Сгибание в плюснефаланговых суставах и разгибание в межфаланговых суставах |
| Короткий сгибатель большого пальца | Латеральная головка – подошвенные поверхности кубовидной и латеральной клиновидной костей Медиальная головка – заднее сухожилие большеберцовой мышцы | Основание проксимальной фаланги 1-го пальца | Медиальный подошвенный нерв (S2, S3) | Сгибание 1-го пальца в плюснефаланговом суставе |
| Приводящая мышца большого пальца | Косая головка – основание 2-й, 3-й и 4-й плюсневых костей Поперечная головка – подошвенные связки плюснефаланговых суставов | Латеральная часть основания проксимальной фаланги 1-го пальца | Глубокая ветвь латерального подошвенного нерва | Приведение 1-го пальца Поддерживает поперечный свод стопы |
| Короткий сгибатель мизинца | Основание пятой плюсневой кости | Основание проксимальной фаланги пятого пальца | Поверхностная ветвь латерального подошвенного нерва | Сгибание 5-го пальца в плюснефаланговом суставе |
| Подошвенные и тыльные межкостные мышцы | Подошвенные: медиальная сторона плюсневых костей 3-5 Тыльные: латеральная часть плюсневых костей | Подошвенные: медиальная сторона фаланг пальцев 3-5 Тыльные: медиальная сторона проксимальной фаланги второго пальца и латеральные стороны проксимальных фаланг пальцев 2-4 | Латеральный подошвенный нерв | Подошвенные: приведение трех латеральных пальцев и сгибание в плюснефаланговых суставах Тыльные: отведение четырёх латеральных пальцев и сгибание в плюснефаланговых суставах |
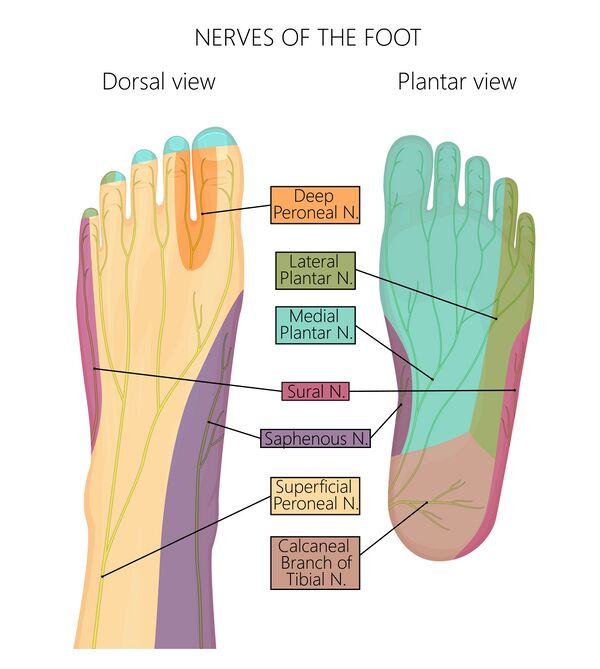
Иннервация стопы
| Нерв | Происхождение | Ветви | Двигательные волокна | Чувствительные волокна |
|---|---|---|---|---|
| Подошвенный нерв | Большеберцовый нерв у медиальной лодыжки | Медиальный подошвенный нерв (МПН) Латеральный подошвенный нерв (ЛПН) | МПН: m. abductor hallucis, m. flexor digitorum brevis, и m. flexor hallucis brevis. ЛПН: m. abductor и m. flexor digiti minimi, m. adductor hallucis и mm. interossei. | МПН: подошвенная иннервация, 1, 2 и 3 пальцы, часто 4 палец. ЛПН: подошвенная иннервация, 5 палец, иногда 4 палец. |
| Малоберцовый нерв | Большеберцовый нерв и кожные ветви общего малоберцового нерва | Малоберцовая коммуникация и латеральный кожный нерв икры | Чувствительная иннервация заднелатеральной части дистальной трети ноги и латеральной части стопы, пятки и лодыжки |
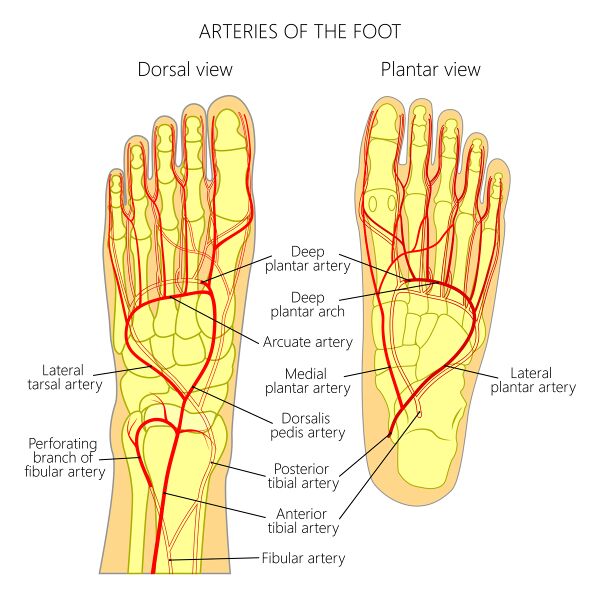
Кровоснабжение стопы
Кровоснабжение стопы осуществляется в основном передней и задней большеберцовыми артериями и конечными ветвями подколенной артерии.[12]
| Артерия | Происхождение | Ветви | Кровоснабжение |
|---|---|---|---|
| Задняя большеберцовая артерия | Подколенная артерия |
| Мышцы подошвы стопы |
| Передняя большеберцовая артерия | Конечная ветвь подколенной артерии |
| Тыл стопы |
| Медиальная подошвенная артерия (МПА) и латеральная подошвенная артерия (ЛПА) | Задняя большеберцовая артерия | Подошвенная арка, простирающаяся от 1 до 5 плюсневой кости | МПА снабжает мышцу abductor hallucis и мышцу flexor digitorum brevis ЛПА снабжает подошвенный апоневроз между мышцей flexor digitorum brevis и мышцей abductor digiti minimi |
| Малоберцовая артерия | Подколенная артерия | Латеральная и медиальная ветвь | Снабжает мышцу plantaris |
Клиническая значимость
- Вальгусное положение колена приводит к большему пику эверсии задней части стопы,[13] и увеличивает жесткость стопы.[14]
- Дисфункция подошвенной фасции влияет на высоту и форму медиальной продольной арки.[15]
- Плосковальгусная стопа может быть вызвана изолированными повреждениями связки вызвания весны.[16] Вы можете узнать об ортопедических решениях для патологии стопы здесь.
- Связка пяточно-кубовидной кости может быть повреждена при инверсии стопы.[17]
- Поперечно-таранный сустав достигает стабильности благодаря костной форме, натяжению связок и внешним мышцам, пересекающим стопу, так как внутренние мышцы не крепятся к таранной или пяточной костям и не вставляются в кубовидные или ладьевидные кости. Это может быть причиной частой гипермобильности этого сустава.[18]
- Деформации пальцев в виде молоточков и когтей можно предотвратить сильным действием межмышечных и червеобразных мышц.
- Увеличенная жесткость ткани в мышцах икроножной и подколенной мышцы может привести к подошвенному фасцииту, а растяжка икроножных мышц может помочь решить эту проблему.[19] Эта Plus программа обсуждает новый протокол для синдрома подошвенной боли в пятке.
- Острое или хроническое разрывы подошвенной фасции могут быть диагностированы пальпацией болезненного узелка на подошве стопы.[20] Вы можете узнать об оценке боли подошвенной части пятки здесь.
- Патология походки может возникнуть из-за уменьшения диапазона движения голеностопного сустава и первого плюснефалангового сустава, что приводит к ограничению подвижности суставов стопы.[21] Узнайте больше о боли в нижней части ноги и стопе и отклонениях в походке здесь.
- "Полные люди демонстрируют более плоскую стопу, уменьшенный диапазон инверсии и эверсии, а также более высокое пиковое давление на стопе при ходьбе".[22]
Ресурсы
- Golanó P, Vega J, de Leeuw PA, Malagelada F, Manzanares MC, Götzens V, van Dijk CN. Анатомия связок голеностопного сустава: иллюстрированное эссе. Knee Surg Sports Traumatol Arthrosc. 2010 Май;18(5):557-69.
- Fraser JJ, Feger MA, Hertel J. УЧАСТИЕ СРЕДНЕГО И ПЕРЕДНЕГО ОТДЕЛОВ СТОПЫ ПРИ РАСТЯЖЕНИЯХ БОКОВОЙ СВЯЗКИ ЛОДЫЖКИ И ХРОНИЧЕСКОЙ НЕСТАБИЛЬНОСТИ ЛОДЫЖКИ. ЧАСТЬ 1: АНАТОМИЯ И БИОМЕХАНИКА. Int J Sports Phys Ther. 2016 Дек;11(6):992-1005
- Ghanem I, Massaad A, Assi A, Rizkallah M, Bizdikian AJ, El Abiad R, Seringe R, Mosca V, Wicart P. Понимание функциональной анатомии стопы при физиологических и патологических состояниях: концепция кальканопедального блока. Journal of Children's Orthopaedics. 2019 Апр;13(2):134-46.
Литература
- ↑ Farris DJ, Kelly LA, Cresswell AG, Lichtwark GA. Функциональная важность мышц стопы человека для бипедальной локомоции. PNAS 2019; 116(5).
- ↑ Viseux FJF. Сенсорная роль подошвы стопы: Обзор и обновление клинических перспектив. Neurophysiol Clin. 2020 Feb;50(1):55-68.
- ↑ Lee SW, Le PU, Van Dien C, Hansen M, Tiu T. Оценка навыков пальпации у резидентов анатомических структур стопы и голеностопа с помощью узи-исследования у постели больного. HCA Healthcare Journal of Medicine 2020; 1(3).
- ↑ Kitagawa T, Aoki Y, Sugimoto H, Ozaki N. Рандомизированное контролируемое исследование для оценки интервенции по ультразвуковому направлению для обучения навыкам пальпации. Sci Rep. 2022 Jan 24;12(1):1189.
- ↑ Ralphs JR, Benjamin M. Капсула сустава: структура, состав, старение и болезни. J Anat. 1994 Jun;184 ( Pt 3)(Pt 3):503-9.
- ↑ Nigg BM, Fisher V, Allinger TL, Ronsky JR, Engsberg JR. Диапазон движений стопы в зависимости от возраста. Foot Ankle. 1992 Jul-Aug;13(6):336-43.
- ↑ Ball P, Johnson GR. Методика измерения инверсии и эверсии задней части стопы и её применение для изучения нормальной популяции. Clin Biomech (Bristol, Avon). 1996 Apr;11(3):165-169.
- ↑ A Salih, Demirbüken I. Глава 23 - Комплекс голеностопного сустава и стопы. Редакторы: Salih Angin, Ibrahim Engin Şimşek. Сравнительная кинезиология человеческого тела, Academic Press 2020: стр 411-439.
- ↑ Walter WR, Hirschmann A, Tafur M, Rosenberg ZS. Визуализация комплекса сустава Шопара: нормальная анатомия и посттравматические изменения. AJR Am J Roentgenol. 2018 Авг;211(2):416-425.
- ↑ Oosterwaal M, Carbes S, Telfer S, Woodburn J, Tørholm S, Al-Munajjed AA, van Rhijn L, Meijer K. Глазго-Маастрихтская модель стопы, оценка 26-сегментной кинематической модели стопы. J Foot Ankle Res. 2016 Июл 8;9:19.
- ↑ Allan JJ, McClelland JA, Munteanu SE, Buldt AK, Landorf KB, Roddy E, Auhl M, Menz HB. Диапазон движений первого плюснефалангового сустава связан с кинематикой нижних конечностей у лиц с артритом первого плюснефалангового сустава. J Foot Ankle Res. 2020 Июн 8;13(1):33.
- ↑ Attinger CE, Evans KK, Bulan E, Blume P, Cooper P. Ангиозомы стопы и голеностопного сустава и клинические последствия для сохранения конечности: реконструкция, разрезы и реваскуляризация. Plast Reconstr Surg. 2006 Июн;117(7 Suppl):261S-293S.
- ↑ Barrios JA, Davis IS, Higginson JS, Royer TD. Механика ходьбы нижних конечностей у молодых людей с бессимптомным варусным выравниванием колена. J Orthop Res. 2009 Нояб;27(11):1414-9.
- ↑ Arnold J, Mackintosh S, Jones S, Thewlis D. Измененная динамическая кинематика стопы у людей с медиальным остеоартритом колена при ходьбе: поперечное исследование. Knee. 2014 Дек;21(6):1101-6.
- ↑ Peng Y, Wai-Chi Wong D, Wang Y, Lin-Wei Chen T, Zhang G, Yan F, Zhang M.Вычислительные модели плоскостопия с трехмерной фассией и взаимодействием мягких тканей для проектирования ортезов. Medicine in Novel Technology and Devices,2021;9.
- ↑ Casado-Hernández I, Becerro-de-Bengoa-Vallejo R, Losa-Iglesias ME, Santiago-Nuño F, Mazoteras-Pardo V, López-López D, Rodríguez-Sanz D, Calvo-Lobo C. Связь между травмой передней малоберцовой связки и состоянием сухожилий, связок и суставов голеностопа, выявленная с помощью магнитно-резонансной томографии. Quant Imaging Med Surg. 2021 Янв;11(1):84-94.
- ↑ Edama M, Takabayashi T, Yokota H. et al. Морфологические характеристики подошвенной пяточно-кубовидной связки. J Foot Ankle Res 2021; 14 (3).
- ↑ Hastings MK. Синдромы системы движений стопы и голеностопного сустава. В: Sahrmann S и Ассоциаты. Синдромы двигательных нарушений конечностей, шейного и грудного отдела позвоночника St.Louis, MO (США): Elsevier Mosby; 2011:стр.439-482
- ↑ Wilke J, Schleip R, Yucesoy CA, Banzer W. Не просто орган защиты? Обзор фасции и её способности передачи силы. Journal of Applied Physiology. 2018 Янв 1;124(1):234-44.
- ↑ Bourne M, Talkad A, Varacallo M. Анатомия, костный таз и нижняя конечность, фасция стопы. В: StatPearls. StatPearls Publishing, Treasure Island (FL); 2022.
- ↑ Matsui N, Shoji M, Kitagawa T, Terada S. Факторы, влияющие на диапазон движений голеностопного и первого плюснефалангового суставов у пациентов на гемодиализе, которые ежедневно ходят. J Phys Ther Sci. 2016 Май;28(5):1560-4.
- ↑ Butterworth PA, Urquhart DM, Landorf KB, Wluka AE, Cicuttini FM, Menz HB. Поза стопы, диапазон движений и характеристики давления на подошву у тучных и не тучных людей. Gait Posture. 2015 Фев;41(2):465-9.
