Определение
Бронхолегочная дисплазия (BPD) — одна из самых распространенных причин заболеваемости и смертности у недоношенных младенцев. Несмотря на значительные достижения в уходе за недоношенными младенцами за последние несколько десятилетий, распространенность этого состояния остается высокой. BPD — это хроническое лёгкое заболевание, вызванное повреждением тканей лёгких.[1]
- Обычно встречается у незрелых младенцев, которые страдали от тяжелого заболевания легких при рождении, например, неонатального респираторного дистресс-синдрома
- Деликатные ткани лёгких могут быть повреждены, когда альвеолы (воздушные мешочки) гиперинфлированы (сильно растянуты) вентиляцией или высокими уровнями кислорода.
- В результате, лёгкие воспаляются, и в них накапливается дополнительная жидкость.[2]
- BPD характеризуется воспалением, экссудатами, рубцеванием, фиброзом и эмфиземой, и чаще всего проявляется у недоношенных младенцев до 21 дня после рождения.[3]
Несмотря на значительные достижения в уходе за недоношенными младенцами за последние несколько десятилетий, включая разработку сурфактанта, а также новые и более щадящие методы вентиляции, распространенность BPD остаётся высокой. Эти новые стратегии позволили сохранить жизнь младенцам с очень низкой массой тела при рождении и вызвали изменение характеристик BPD. Джоб предложил термин «новая BPD» в 1999 году для описания хронического заболевания легких у недоношенных младенцев того времени. Эта «новая BPD» демонстрировала гораздо меньше повреждений дыхательных путей и фиброза альвеолярных перегородок по сравнению с «старой BPD», которая характеризовалась дисморфической микроваскуляризацией и упрощением альвеол.[4]
Этиология
Бронхолегочная дисплазия — это мультифакторная патология, на которую влияют разнообразные пренатальные и постнатальные факторы, затрагивающие мать и младенца. Различные пренатальные факторы риска, влияющие на развитие BPD, включают:
- Отсутствие применения антенатальных стероидов
- Табакокурение матери
- Гипертония, вызванная беременностью/преэклампсия
- Гипоксия
- Инфекция матери
Аналогично, различными постнатальными факторами, предрасполагающими преждевременно рождённых младенцев к развитию BPD, являются:
- Незрелость легких
- Недостаточное питание
- Необходимость в механической вентиляции
- Кислородное повреждение
- Инфекция/сепсис
Патофизиология
Повреждение незрелых легких при помощи механической вентиляции и реактивных форм кислорода в присутствии антенатальных факторов, предрасполагающих лёгкие к BPD, формирует основу патогенеза BPD у недоношенных младенцев. Это множество событий приводит к усиленной воспалительной реакции с увеличением количества провоспалительных цитокинов типа интерлейкина(IL)-6, IL 8, фактора некроза опухолей альфа и др., а также факторов роста (трансформирующий фактор роста) и ангиогенных факторов (фактор роста эндотелия сосудов, ангиопоэтин 2), что в конечном итоге приводит к неправильному восстановлению тканей и аресту развития легких. Дисрегуляция сосудистой системы и арест развития альвеол является основой патологии, наблюдаемой при «новой BPD».[4]
Причины и Факторы Риска
BPD развивается у тяжело больных младенцев, получивших высокие уровни кислорода в течение длительных периодов времени или находившихся на механической вентиляции в процессе лечения респираторного дистресс-синдрома. Это распространено среди младенцев, родившихся преждевременно, у которых лёгкие не были полностью развиты при рождении.[1]
Следующие факторы риска были идентифицированы:
- Преждевременные роды.
- Респираторная инфекция.
- Аспирация мекония.
- Врожденный порок сердца.
- BPD также может возникнуть как вторичная проблема у младенца, подключенного к механическому вентилятору.[1][5]
Признаки и Симптомы
Наиболее заметные признаки у младенца с BPD.[1][5] Наиболее распространённые признаки BPD включают:
- Одышка
- Кашель
- Хрипы
Если BPD ухудшается, младенец будет иметь следующие симптомы:
- Сильно затруднённое дыхание с кряхтением
- Грудная клетка и живот движутся в противоположных направлениях с каждым вздохом
- Ретракция рёбер: рёбра видны при каждом вдохе
- Расширение ноздрей: ноздри широко открываются при каждом вдохе
- Использование вспомогательной мускулатуры: мышцы шеи явно выражены при каждом вдохе
- Ускоренный темп дыхания
Осложнения БПД
БПД является одной из наиболее распространенных заболеваемостей, связанных с недоношенностью, и связано со следующими осложнениями:
- Системная гипертензия
- Плохой нейроразвитие
- Легочная гипертензия
- Гипертрофия левого желудочка и дисфункция левого желудочка[4]
Диагностика
Трудно определить, есть ли у ребенка бронхолегочная дисплазия (БПД), до того, как ему или ей будет приблизительно 14-30 дней. К этому времени ребенок должен показывать улучшение в проблемах с дыханием, вместо этого состояние явно ухудшается, и ребенок требует больше кислорода и помощи от вентилятора.[6]
Согласно kidshealth.com, при постановке диагноза должны быть учтены следующие факторы:
- Недоношенность
- Инфекция
- Зависимость от механического вентилятора на продолжительное время
БПД подтверждается как диагноз, если младенец требует дополнительного кислорода и продолжает показывать признаки дыхательной недостаточности после 28 дней от рождения. Также проводится ряд тестов на новорожденных с проблемами дыхания, чтобы правильно диагностировать их состояние.
Согласно Национальному институту сердца, легких и крови, эти тесты включают:
- Анализы крови. Пробы крови проверяются, чтобы убедиться, что у ребенка достаточно кислорода в крови.
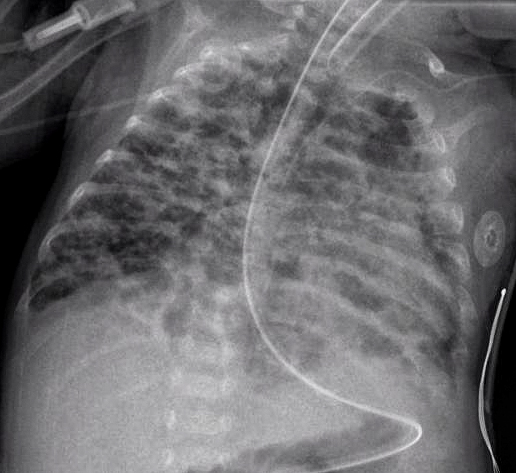
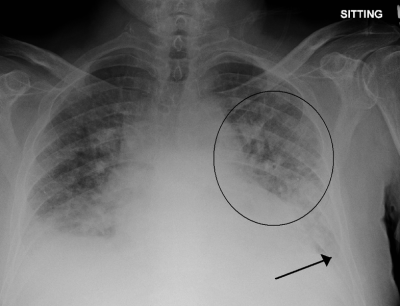
- Рентген грудной клетки. Он показывает большие области воздуха и изменения от воспаления или инфекции. Он также показывает участки легкого, которые обрушились, и может помочь подтвердить, что легкие развиваются неправильно. На рентгеновском снимке легочная ткань выглядит губчатой.
- Эхокардиограмма. Использование звуковых волн для создания движущейся картины сердца. Эхокардиограмма используется для исключения врожденных пороков сердца или легочной артериальной гипертензии как причины проблем с дыханием.
Врачи оценивают БПД как легкую, умеренную или тяжелую, в зависимости от того, сколько дополнительного кислорода требуется ребенку и как долго он или она нуждается в нем.[6]
Профилактика
Есть ряд вещей, которые мать может сделать, чтобы предотвратить рождение ребенка до полного развития их легких:
- Во время беременности необходимо регулярно посещать врача.
- Диетические добавки необходимы, а также здоровые привычки питания.
- Избегать курения, потребления алкоголя и приема наркотиков.
- Важно, чтобы мать контролировала любые хронические заболевания (например, Диабет, Гипертензия и т.д.) с помощью правильного лечения.
- Беременные должны следить за любыми порезами и гематомами как можно раньше, чтобы предотвратить инфекции и другие легкодоступные инфекционные заболевания.
Медицинское управление
Главная цель в управлении младенцами с БПД — поддержка во время роста легких, ограничение дальнейшего повреждения легких, оптимизация функции легких и выявление осложнений, связанных с БПД. По данным Национального института сердца, легких и крови, медицинское управление ребенком с синдромом дыхательных расстройств и, возможно, с БПД включает:[6]
Поддержка дыхания
Ребенка обычно подключают к механическому вентилятору. Вентилятор, который подключен к дыхательной трубке, проходящей через рот или нос младенца в трахею, может быть настроен на помощь ребенку в дыхании или на полное управление его дыханием. Он также настроен на подачу необходимого ребенку количества кислорода. С помощью дыхания легкие ребенка имеют шанс развиваться.[6]
Терапия замещения сурфактанта
Ребенку дается сурфактант для открытия его или ее легких, пока легкие не разовьются достаточно, чтобы начать производить собственный сурфактант. Сурфактант вводится через трубку, которая подключена к вентилятору, что позволяет доставлять сурфактант напрямую в легкие ребенка.[6]
Лекарственные препараты
Обычно назначаются препараты для уменьшения отека в дыхательных путях и улучшения потока воздуха в и из легких. Эти препараты включают:
- Бронходилататоры - бронхоконстрикция и гиперреактивность дыхательных путей.
- Диуретики - легочный отек и удаление лишней жидкости из легких.
- Стероиды - для уменьшения воспаления дыхательных путей.
- Вазодилататоры - кор легочного.
- Антибиотики - контроль инфекций
Поддерживающая терапия
Лечение в отделении интенсивной терапии предназначено для ограничения стресса у ребенка и удовлетворения его или ее основных потребностей в тепле, питании и защите. Согласно Национальному институту сердца, легких и крови, такое лечение обычно включает:[6]
- Использование лучистого подогревателя или инкубатора для поддержания тепла ребенка и уменьшения вероятности инфекций.
- Постоянный мониторинг артериального давления, частоты сердечных сокращений, дыхания, температуры и количества кислорода в крови младенца.
- Контроль за потреблением жидкости, чтобы избежать накопления жидкости в легких ребенка.
Физиотерапевтическое управление
Следует отметить, что младенцы с бронхолегочной дисплазией находятся на попечении в отделении интенсивной терапии новорожденных.
Основной целью физиотерапевтического лечения является очистка дыхательных путей от секрета. Это можно сделать следующим образом:
- Вибрацией и легкими постукиваниями.
- Изменение позиций помогает перемещать секрет из мелких дыхательных путей.
- Отсасывание и муколитики могут быть вариантом при вязкой мокроте и, когда ребенок испытывает трудности с кашлем.
| [7] |
Доказательства
Существует ограниченное количество доказательств относительно роли физиотерапии в лечении БПД. Исследование, проведенное Гомесом-Комеса и др., показало, что физиотерапевтическое лечение в отделении интенсивной терапии было эффективным в улучшении БПД у недоношенных детей с синдромом дыхательных расстройств. Физиотерапия способствовала уменьшению числа дней, когда была необходима вентиляция и госпитализация, и способствовала профилактике будущих нарушений.[8]
Прогноз
БПД — это хроническое заболевание, которое сохраняется после выписки из больницы и в зрелом возрасте. У младенцев с БПД 50% шанс повторной госпитализации в течение первого года жизни. У них повышенный риск развития реактивной болезни дыхательных путей, астмы, эмфиземы и бронхиолита РСВ. БПД также влияет на их рост и нейроразвитие. Недоношенные младенцы с БПД с очень низким весом при рождении имеют более высокую вероятность задержки развития тонкой и крупной моторики, а также речи.[4]
Младенцы с БПД находятся в группе высокого риска кардиопульмональных последствий, таких как легочная гипертензия (ЛГ), кор легочного, и системная гипертензия.
Ссылки
- ↑ 1.0 1.1 1.2 1.3 Medline Plus. 2005. Признаки и симптомы БПД. Получено 08/04/2009, из: http://www.nhlbi.nih.gov/health/dci/Diseases/Bpd/Bpd_SignsAndSymptoms.html
- ↑ Онлайн медицинская библиотека Merck Manuals. 2003. Бронхолегочная дисплазия (БПД). Получено 11/04/2009 из: http://www.merck.com/mmhe/sec23/ch264/ch264l.html.
- ↑ Википедия. 2009. Бронхолегочная дисплазия. Получено 25/02/2009, из: http://en.wikipedia.org/wiki/Bronchopulmonary_dysplasia
- ↑ 4.0 4.1 4.2 4.3 Сахни М., Моус АК. Бронхолегочная дисплазия. StatPearls [Интернет]. 2019 4 мая. Доступно: https://www.ncbi.nlm.nih.gov/books/NBK539879/(дата доступа 19.4.2021)
- ↑ 5.0 5.1 FreeMD. 2009. Симптомы бронхолегочной дисплазии. Получено 10/04/2009, из: http://www.freemd.com/bronchopulmonary-dysplasia/symptoms.htm
- ↑ 6.0 6.1 6.2 6.3 6.4 6.5 Национальный институт сердца, легких и крови. 2009. Как диагностировать бронхолегочную дисплазию? Получено 11/04/2009 из: http://www.nhlbi.nih.gov/health/dci/Diseases/Bpd/Bpd_Diagnosis.html
- ↑ musikchiqa. Люк получает физиотерапию грудной клетки. Доступно из: http://www.youtube.com/watch?v=ovChU4tXs6E[последний доступ 08/02/13]
- ↑ Физиотерапевтическое лечение в предотвращении бронхолегочной дисплазии и снижении перинатального риска у недоношенных детей. Гомес-Конеса, А. и др. Физиотерапия, том 101, стр. e462 - e463
