Клинически значимая анатомия
Центральная нервная система (ЦНС), состоящая из головного и спинного мозга, покрыта и защищена менингами. Менинги обычно представляют собой три слоя мембран: твёрдая мозговая оболочка, которая является наружным слоем, паутинная оболочка, которая является средним слоем, и мягкая мозговая оболочка, которая является внутренним слоем. Существует 31 пара спинномозговых нервов, которые выходят из позвоночного столба, один с правой стороны и другой с левой, через позвоночные отверстия[1].
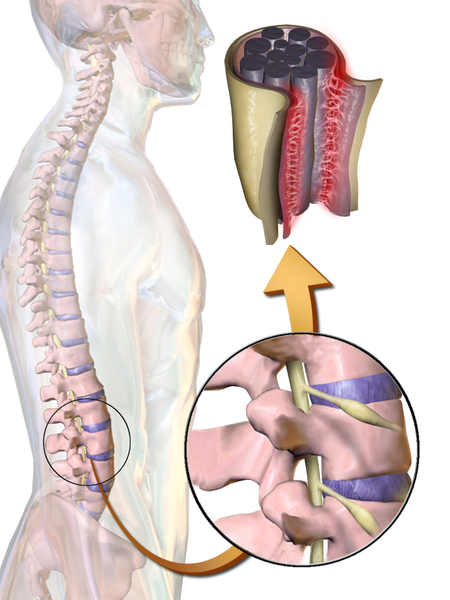
Патологический процесс
Арахноидит — это прогрессирующее заболевание, затрагивающее головной и/или спинной мозг, вызванное воспалением паутинной оболочки. Существует несколько типов арахноидита, включая адгезивный арахноидит, который является самым тяжелым и возникает, когда спинномозговые нервы слипаются друг с другом, арахноидит оссифицирующий, который возникает, когда паутинная оболочка превращается в кость, церебральный арахноидит, который влияет на оболочки, окружающие мозг, наследственный арахноидит, который является врожденным и редким и возникает из-за дефектов, поражающих менинги, неопластический арахноидит, который возникает из-за рака, и оптохиазматический арахноидит, который затрагивает зрительный нерв[2].
Существует 3 основных стадии арахноидита.
- На первой стадии происходит воспаление спинномозговых нервов, гиперемия, исчезновение субарахноидального пространства и начинается образование рубцовой ткани.
- На второй стадии процесс формирования рубцовой ткани усиливается, и нервы дополнительно слипаются между собой и с твердой мозговой оболочкой.
- На третьей стадии происходит полная инкапсуляция корешков нервов, сжатие вызывает атрофию корешков нервов, а рубцовая ткань препятствует выработке спинномозговой жидкости в этой области. В некоторых случаях рубцовая ткань кальцифицируется и называется арахноидит оссифицирующий[3].
Этиологии
- Травматическая/хирургическая: Арахноидит считается редким осложнением после операций на позвоночнике, особенно после нескольких сложных операций или травмы позвоночника. Множественные люмбальные пункции, запущенные стадии стеноза позвоночника и хронические дегенеративные заболевания дисков также могут привести к арахноидиту. Это может привести к проникновению крови в субарахноидальное пространство, вызывая воспаление[4].
- Химическая: миелограммы недавно были признаны причиной этого состояния. Миелограмма, представляющая собой диагностический тест с использованием красителя, обычно вводится в область, окружающую спинной мозг и нервы, и видна на различных диагностических изображениях, таких как рентген, МРТ и КТ. Повторное воздействие радиографических контрастных веществ на основе масла, используемых в миелограммах, вызывает арахноидит. В дополнение к этому, лекарства, содержащиеся в стероидных инъекциях, могут вызвать арахноидит, особенно если они попадают в цереброспинальную жидкость (ЦСЖ). Также важно отметить, что арахноидит из-за операции точно локализован, тогда как арахноидит из-за эпидуральных инъекций более диффузен[5].
- Инфекционная: Арахноидит также может быть вызван вирусным или бактериальным менингитом, а также туберкулезом и сифилисом, поражающими позвоночник[6].
Арахноидит также является третьей по частоте причиной синдрома неудачной операции на позвоночнике (FBSS)[7].
Клиническое представление
Наиболее выраженным симптомом арахноидита является постоянная боль в пояснице и конечностях[8]. Другие симптомы, которые испытывают 90% пациентов, включают:
- ощущение покалывания и парестезии
- слабость в нижних конечностях
- судороги и спазмы
- расстройства мочевого пузыря и половой системы[9]
- гипорефлексия
Боль обычно усиливается в ночное время и вызывается обычно непривычными болевыми раздражителями или отсутствием раздражителей. Эта боль также обычно увеличивается при активности, при которой боль имеет задержку в начале активности и продолжается после прекращения физической активности[10]. Кроме того, боль может быть вызвана другими факторами, помимо повреждения нервов, связанных с костно-мышечной системой, из-за того, какие изменения в динамике позвоночника вызывает это заболевание. Пациенты с этим заболеванием могут испытывать мышечное напряжение, увеличение мышечного тонуса из-за поражения нервов и сильную боль в суставах[11].
Диагностические процедуры
Арахноидит обычно присутствует в субарахноидальном пространстве, но может быть четко виден в поясничной области, где находится конский хвост. Существует множество радиографических методов, которые могут помочь в диагностической процедуре, но МРТ является наиболее предпочтительной и чувствительной модальностью[12]. Диагноз арахноидита обычно основывается на 3 основных признаках, которые заключаются в воспалении и увеличении корешков нервов на осевой проекции, их смещении из их нормального положения и слипания[13]. Для пациентов, которым противопоказано прохождение МРТ, компьютерная томография (КТ) с миелографией является приемлемой альтернативой как радиографическая модальность[14]. Другие формы диагностики включают выявление того, что С-реактивный белок (CRP) или скорость оседания эритроцитов (ESR), маркеры воспаления, уровни которых чрезвычайно высоки[15] в дополнение к другим менее известным маркерам воспаления, таким как интерлейкины и миелопероксидаза, также имеют высокие уровни. Важно отметить, что наличие высоких уровней ESR и CRP указывает на то, что арахноидит активен и требует немедленного лечения[16].
Управление
Арахноидит очень трудно поддается лечению и протоколы лечения пациентов, страдающих этим состоянием, в основном сосредоточены на облегчении боли и улучшении симптомов, которые влияют на повседневное функционирование пациентов.
Медицинское управление
Чтобы предотвратить прогрессирование и ухудшение арахноидита, протокол медикаментозного лечения должен быть сосредоточен на контроле и подавлении нейровоспаления. Для лечения воспаления обычно используются нестероидные противовоспалительные препараты (НПВП) и пульсотерапия, особенно метилпреднизолон[17]. Однако имеется лишь несколько исследований, демонстрирующих его эффективность в предотвращении образования рубцовой ткани[18]. Другие фармакологические методы лечения включают налтрексон, трициклические антидепрессанты и миорелаксанты, такие как баклофен, которые используются для снятия невропатической боли[19]. Инвазивное лечение, такое как ввод наркотических анальгетиков в эпидуральную зону и местные анестетики, не указано, хотя они и облегчают боль, поскольку существует риск усугубления воспаления и ухудшения состояния пациента[2].
Физиотерапевтическое управление
Электростимуляция спинного мозга (ЭСС) представляет собой электрическую стимуляцию с использованием имплантированных электродов вокруг спинного мозга в наиболее затронутой области, вызывающей боль. Некоторые исследования показывают 50% успеха, когда рассматриваются все виды хронической боли[20]. Существует несколько физиотерапевтических методов, которые могут быть использованы для пациентов, страдающих арахноидитом, включая тепловую терапию для снятия мышечных спазмов и лазерную терапию, которая помогает уменьшить воспаление и разорвать спайки, а также снять раздражение нервов[21]. Лечение пациентов с диагнозом арахноидит требует особого внимания, особенно осторожных, индивидуально предписанных упражнений. Основное внимание следует уделять восстановлению движения, сохранению функций и активному образу жизни. Особенно важно, чтобы пациенты улучшили и поддержали диапазон движений позвоночника и конечностей настолько, чтобы избежать ограничения путем ежедневной растяжки, чтобы в конечном итоге пациент мог достичь полного диапазона движений, особенно в руках и ногах, и по этой причине пациентам рекомендуется ежедневно ходить на улицу[22].
Хирургическое управление
Хирургическое лечение в основном направлено на разрыв рубцовых спаек и восстановление потока спинномозговой жидкости. Его эффекты краткосрочные, принося кратковременное облегчение симптомов, которые испытывают пациенты, страдающие этим состоянием, и его часто не рекомендуют, так как оно вызывает образование большего количества рубцовой ткани и больше травм уже раздраженного спинного мозга[23].
Дифференциальный диагноз
Клинический диагноз арахноидита в основном фокусируется на прошлом медицинском анамнезе пациента, физическом обследовании и радиографическом тестировании. Существуют различные синдромы, включая опухоли и инфекции спинного мозга, его корешков и сплетений, которые мимикрируют клинические признаки арахноидита. Чтобы исключить возможность других нарушений, следует провести МРТ поясничного отдела позвоночника в дополнение к лабораторным тестам скрининга, чтобы проверить общий анализ крови, скорость оседания эритроцитов и тесты на анти-нуклеарные антитела. Эти тесты всегда должны проводиться, если возникает сомнение в диагнозе арахноидита[6].
Литература
- ↑ Мур К.Л., Далли А.Ф., Агур А.М. Клиническая анатомия. 7-е издание. Филадельфия: Волтерс Клувер/Липпинкотт Уильямс & Уилкинс Хелс; 2014.
- ↑ 2.0 2.1 Пэнг Х., Конерман Т. Арахноидит. В: StatPearls. 8 ноября 2021. StatPearls Publishing.
- ↑ Дешмукх, В.Р. Энциклопедия неврологических наук (второе издание). Институт мозга и позвоночника, Портленд, Орегон, США. 2014.
- ↑ Арахноидит: что это такое, причины, симптомы и лечение. Кливлендская клиника. Доступно на: https://my.clevelandclinic.org/health/diseases/12062-arachnoiditis (дата обращения 17/2/2023)
- ↑ Лонг Д.М. Хронический адгезивный спинальный арахноидит: патогенез, прогноз и лечение. Neurosurgery Quarterly. 1 декабря 1992; 2(4):296-320.
- ↑ 6.0 6.1 Вальдман, С.Д. Обзор боли. Филадельфия, Пенсильвания: Elsevier. 2009.
- ↑ Бургест С. Симопулос Т.С. СИНДРОМ НЕУДАВШЕЙСЯ ОПЕРАЦИИ НА СПИНЕ. Современная терапия боли. Elsevier. 2009.
- ↑ Теннант Ф. (228) У каких пациентов с хронической болью в спине есть арахноидит? Журнал Боли. 1 апреля 2016; 17(4):S32.
- ↑ МАТЛОК, К.Л. Физиотерапия и адгезии корешков спинномозговых нервов: предостережение. Международное физиотерапевтическое исследование. Том: 9(4), стр.164-173, 2004.
- ↑ Мехта, Н. Арахноидит. Spine Universe. Доступно на: https://www.spineuniverse.com/conditions/spinal-disorders/arachnoiditis (дата обращения 14/2/2023)
- ↑ Смит С. Адгезивный арахноидит: продолжающаяся проблема. Практическое управление болями. 2004; 4(2)
- ↑ Малани А.Н., Ванденберг Д.М., Сингал Б., Касотакис М., Кох С., Мудгал В. и др. Магнитно-резонансная томография для выявления инфекций позвоночника и параспинальных инфекций, связанных с инъекциями зараженного метилпреднизолона ацетата. JAMA. 19 июня 2013; 309(23):2465-72.
- ↑ Коэн М.С., Уолл Э.Дж., Кербер К.В., Абитбол Дж.Ж., Гарфин С.Р. Анатомия конского хвоста на КТ-сканах и МРТ. Журнал операций на костной и суставной системе. Британская версия. Май 1991; 73(3):381-4.
- ↑ Патель Д.М., Вайнберг Б.Д., Хох М.Дж. КТ миелография: клинические показания и результаты визуализации. Радиографика. Март 2020; 40(2):470-84.
- ↑ Теннант Ф. Скорость оседания эритроцитов и С-реактивный белок: старые, но полезные биомаркеры для лечения боли. Практическое управление болями. 1 марта 2013; 13(2):61-5.
- ↑ Теннант Ф. Поиск маркеров воспаления при центральной, неустранимой боли. Американская академия управления болями. 2013.
- ↑ Райт М.Х., Дэнни Л.К. Комплексный обзор спинального арахноидита. Ортопедическая медсестра. 1 мая 2003; 22(3):215-9.
- ↑ Кара Т., Давулджу О., Атещ Ф., Арслан Ф.З., Сара Х.И., Акин А. Что случилось с волокнами конского хвоста? Адгезивный арахноидит. Анестезия, боль и интенсивная терапия. 10 июня 2020; 24(5):555-7.
- ↑ Юрга С., Шиманьска-Адамцевич О., Вержхоловски В., Пильховска-Уйма Е., Урбаняк Л. Спинальный адгезивный арахноидит: три случая и обзор литературы. Acta Neurologica Belgica. Февраль 2021; 121:47-53.
- ↑ ФРЕЙ, М.Э., МАНЧИКАНТИ, Л., БЕНИАМИН, Р.М., ШУЛЬЦ, Д.М., СМИТ, Х.С., КОЭН, С.П., ‘Стимуляция спинного мозга для пациентов с синдромом неудавшейся операции на спине: систематический обзор’, Врач боли, том: 12:379-397, 2009
- ↑ Суэйн А.Р. Арахноидит: обнародованные доказательства. Анестезиология. Май 2012; 116(5):1167.
- ↑ Льюис К. Физиотерапия и адгезия корешков спинномозговых нервов: предостережение. Международное физиотерапевтическое исследование. Ноябрь 2004; 9(4):164-73.
- ↑ Морисако Х., Таками Т., Ямагата Т., Чокю И., Цуюгучи Н., Охата К. Фокальный адгезивный арахноидит спинного мозга: диагностика с помощью визуализации и хирургическое разрешение. Журнал краниовертебрального соединения и позвоночника. Июль 2010; 1(2):100.
